蜂窝织炎是一种涉及皮肤内层的细菌感染。[1]它特别影响真皮和皮下脂肪。[1]症状和体征包括发红的区域,其数量在几天内增加。[1]发红区域的边界通常不锋利,皮肤可能会肿胀。[1]虽然在施加压力时发红常常变白,但情况并非总是如此。[1]感染区域通常很痛苦。[1]淋巴管可能偶尔会被卷入[1] [3]并且患者可能会发烧并感到疲倦。[2]
尽管蜂窝组织炎可能发生在身体的任何部位,但腿部和面部是最常见的部位。[1]在皮肤断裂后,腿部通常会受到影响。[1]其他风险因素包括肥胖,腿部肿胀和老年。[1]对于面部感染,事先通常不会出现皮肤破裂。[1]最常见的细菌是链球菌和金黄色葡萄球菌。[1]与蜂窝组织炎相反,丹毒是一种细菌感染,涉及皮肤表面较浅的层,有红色区域,边缘清晰,更常见于发烧[1]。诊断通常基于呈现的体征和症状,而细胞培养很少可能。[1]在做出诊断之前,应排除更严重的感染,如潜在的骨感染或坏死性筋膜炎。[3]
治疗通常采用口服抗生素,如头孢氨苄,阿莫西林或氯唑西林[1] [5]。那些对青霉素严重过敏的人可以改用红霉素或克林霉素。[5]当耐甲氧西林金黄色葡萄球菌(MRSA)时,可以推荐使用多西环素或甲氧苄啶/磺胺甲恶唑。[1]关注的是脓液或既往MRSA感染的存在[1] [2]升高感染区域可能是有用的,也可能是止痛药。[3] [5]
潜在的并发症包括脓肿形成。[1]经过7到10天的治疗,大约95%的人表现更好。[2]然而,患有糖尿病的人往往会有更糟糕的结果。[8] 2015年蜂窝织炎发生在约2120万人。[6]在美国,每年每1000人中就有两人患有影响小腿的病例。[1] 2015年蜂窝织炎导致全球约16,900人死亡。[7]在英国,蜂窝织炎是1.6%入院的原因。[5]
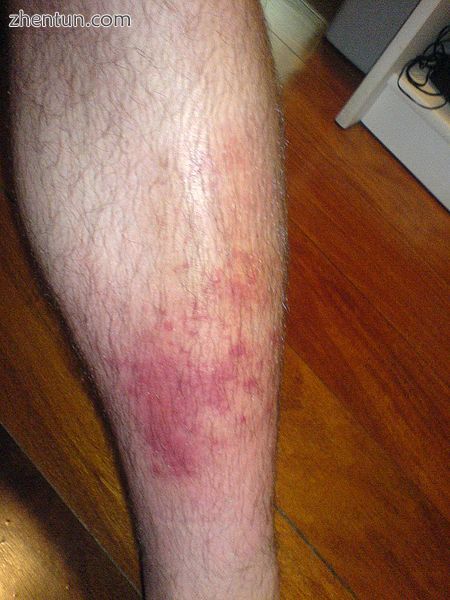
皮肤蜂窝织炎
目录
1 症状和体征
1.1 并发症
2 原因
2.1 风险因素
3 诊断
3.1 鉴别诊断
4 防治
5 治疗
5.1 抗生素
6 流行病学
7 其他动物
8 参考
体征和症状
蜂窝织炎的典型体征和症状是红色,炎热和疼痛的区域。 此处显示的照片属于轻度至中度病例,并不代表病情的早期阶段。
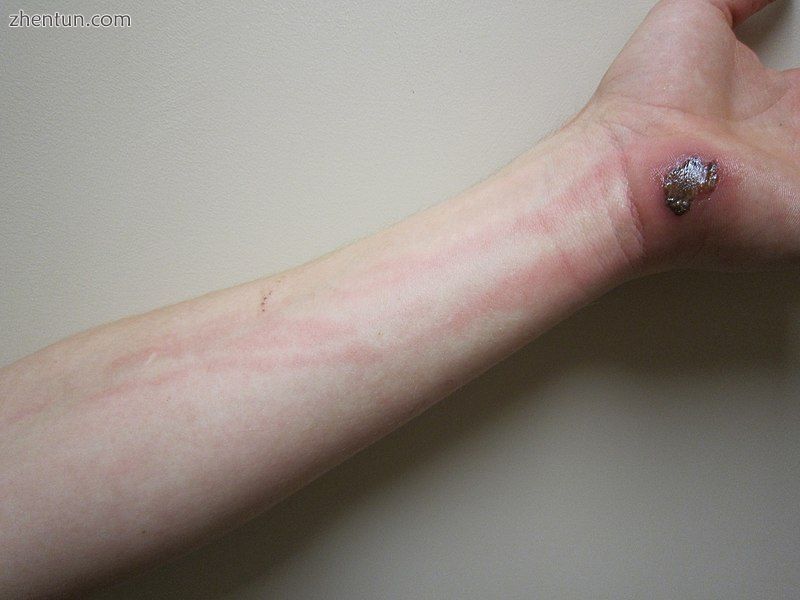
磨损后的蜂窝织炎:注意手臂上的红色从淋巴系统的参与中划出。
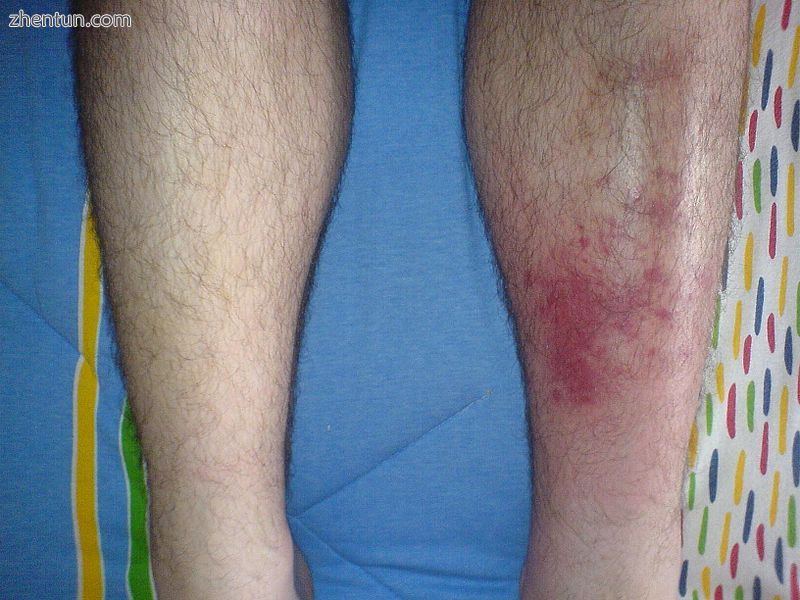
与胫骨相比感染的左胫骨没有症状迹象
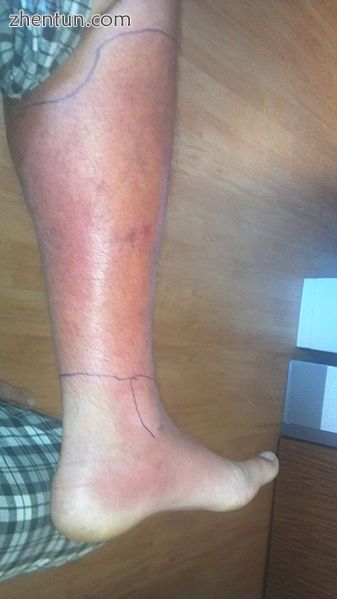
足部受累的腿部蜂窝织炎
并发症
潜在的并发症可能包括脓肿形成,筋膜炎和败血症。[1] [9]
原因
蜂窝织炎是由一种进入皮肤的细菌引起的,通常是通过皮肤的切割,磨损或破裂。这个中断不需要是可见的。 A组链球菌和葡萄球菌是这些细菌中最常见的细菌,它们是皮肤正常菌群的一部分,但通常在皮肤外表面上没有实际感染。
大约80%的路德维希心绞痛或下颌下间隙蜂窝织炎病例是由牙齿感染引起的。由于需氧菌和厌氧菌引起的混合感染通常与这种类型的蜂窝织炎有关。通常,这包括α-溶血性链球菌,葡萄球菌和类杆菌组。[10]
蜂窝织炎的诱发条件包括昆虫或蜘蛛咬伤,水疱,动物咬伤,纹身,瘙痒(发痒)皮疹,近期手术,脚癣,皮肤干燥,湿疹,注射药物(尤其是皮下或肌肉注射或静脉注射企图“错过”或吹静脉),怀孕,糖尿病,肥胖,从而影响血液循环,以及燃烧沸腾,虽然辩论是否存在轻微病变做出贡献。蜂窝组织炎的发生也可能与罕见的化脓性汗腺炎或解剖性蜂窝组织炎有关。
皮肤的外观有助于医生确定诊断。医生也可能建议进行血液检查,伤口培养或其他检查,以帮助排除腿部静脉深处的血凝块。小腿蜂窝织炎的特征是与深静脉血栓形成相似的体征和症状,如温暖,疼痛和肿胀(炎症)。
这种变红的皮肤或皮疹可能表示皮肤内层更深,更严重的感染。一旦进入皮肤,细菌就会迅速扩散,进入淋巴结和血液并扩散到全身。这可能导致流感样症状,高温和出汗或感到非常寒冷和摇晃,因为患者不能得到温暖。
在极少数情况下,感染可以扩散到称为筋膜内层的深层组织。坏死性筋膜炎,也被媒体称为“食肉细菌”,是深层感染的一个例子。这是一次紧急医疗。
风险因素
老年人和免疫系统较弱的人特别容易感染蜂窝织炎。由于免疫系统受损,糖尿病患者比一般人群更易患蜂窝织炎;他们特别容易在脚部发生蜂窝织炎,因为这种疾病导致腿部血液循环受损,导致糖尿病足或足部溃疡。对血糖水平的不良控制允许细菌在受影响的组织中更快地生长,并且如果感染进入血流则促进快速进展。糖尿病的神经变性意味着这些溃疡可能不会疼痛,因此常常被感染。那些患有脊髓灰质炎的人也因为循环问题而容易发生,特别是在腿部。
免疫抑制药物以及其他削弱免疫系统的疾病或感染也是使感染更可能发生的因素。水痘和带状疱疹通常会导致水泡破裂,从而在皮肤上形成一个细菌可以进入的空隙。导致手臂和/或腿部肿胀的淋巴水肿也会使个体处于危险之中。
影响腿和脚血液循环的疾病,如慢性静脉功能不全和静脉曲张,也是蜂窝织炎的危险因素。
蜂窝炎在共享卫生设施和公共生活区的人口密集地区也很常见,例如军事设施,大学宿舍,疗养院,石油平台和无家可归者收容所。
诊断
蜂窝织炎最常见于临床诊断,许多人仅通过病史和体格检查很容易识别,皮肤肿胀,发红和发热迅速扩散,偶尔与局部淋巴结炎症有关。虽然通过更深入地扩散涉及皮下组织而经典地区分为与丹毒分开的实体,但许多临床医生可能将丹毒分类为蜂窝织炎。两者的治疗方法通常相似,但与疖,痈或脓肿相关的蜂窝织炎通常由金黄色葡萄球菌引起,这可能影响治疗决策,尤其是抗生素的选择。[11]通常由链球菌生物引起的非脓性蜂窝织炎的皮肤抽吸很少有助于诊断,血培养阳性率不到5%。[11]
评估共存的脓肿很重要,因为这一发现通常需要手术引流而不是单独的抗生素治疗。医生对脓肿的临床评估可能有限,特别是在有广泛覆盖硬结的情况下,但是由经验丰富的医生使用床边超声检查可以轻易区分脓肿和蜂窝组织炎,并且可能在多达56%的病例中改变管理。[12]在抗生素衰竭的情况下也可以指示使用超声波进行脓肿识别。蜂窝织炎具有特征性的“鹅卵石”外观,表明皮下水肿,没有明确的低回声,异质性液体收集,表明脓肿。[13]
鉴别诊断
可能模仿蜂窝织炎的其他病症包括深静脉血栓形成,其可以通过压迫腿部超声诊断,以及淤滞性皮炎,其是来自不良血流的皮肤炎症。更严重的感染迹象,如坏死性筋膜炎或气性坏疽,需要及时手术干预,包括紫色大疱,皮肤脱落,皮下水肿和全身毒性。[11]多达30%的疑似下肢蜂窝织炎患者可能会出现误诊,导致每年有50,000到130,000个不必要的住院治疗,以及每年可避免的医疗支出195-1.5亿美元。[14]
有时会报告相关的肌肉骨骼发现。当它出现痤疮,脓疱性汗腺炎和脓疱性囊肿时,该综合征被称为滤泡闭塞三联体或四分体。[15]
莱姆病可被误诊为蜂窝织炎。特征性的靶心皮疹并不总是出现在莱姆病中(皮疹可能没有中央或环状清除,或者根本没有出现)。[16]支持莱姆的因素包括最近的户外活动,其中莱姆常见并且在一个不寻常的蜂窝炎部位出现皮疹,例如腋窝,腹股沟或膝盖后面。[17] [16]莱姆还可能导致长期的神经系统并发症。[18]蜂毒性头孢氨苄的标准治疗方法在莱姆病中无效。[4]当不清楚哪一个存在时,IDSA建议用头孢呋辛酯或阿莫西林/克拉维酸治疗,因为这些对两种感染均有效。[4]
预防
在那些以前患有蜂窝织炎的人中,使用抗生素可能有助于预防未来发作。[19]对于那些有两集以上的人,CREST建议这样做。[5] 2017年的荟萃分析发现预防性抗生素对下肢复发性蜂窝织炎有益,但停止抗生素治疗后预防效果似乎减弱。[20]
治疗
抗生素通常是处方药,根据疑似生物体和有无脓性选择药物[11],尽管最佳治疗选择尚不清楚。[21]如果还存在脓肿,通常需要进行外科引流,通常使用抗生素治疗并发蜂窝织炎,特别是如果广泛使用。[12]疼痛缓解也经常开处方,但应始终调查过度疼痛,因为它是坏死性筋膜炎的症状。通常建议患病区域抬高。[需要引证]
类固醇可以加速抗生素的恢复。[1]
抗生素
抗生素的选择取决于地区的可用性,但目前推荐使用抗青霉素酶的半合成青霉素或第一代头孢菌素治疗没有脓肿的蜂窝织炎。[11]在6%至37%的病例中,抗生素疗程无效。[22]
流行病学
2015年蜂窝织炎导致全球约16,900人死亡,而2005年为12,600人。[7]
其他动物
马可能会获得蜂窝组织炎,通常是伤口(可能非常小和表面)或深部组织感染,如脓肿或感染骨,腱鞘或关节。[23] [24]来自浅表伤口的蜂窝织炎通常比脓毒性关节炎(4-5级)引起的跛足(1至2级)更少。这匹马表现出炎性水肿,这是一种炎热,疼痛的肿胀。这种肿胀与放养不同,因为马不会在两条或四条腿上显示出对称的肿胀,而只在一条腿上显示出对称的肿胀。这种肿胀在感染源附近开始,但最终继续沿着腿部向下延伸。在某些情况下,肿胀也会向远端移动。治疗方法包括清洁伤口并妥善照顾,给予NSAIDs,如保泰松,冷敷,涂抹汗膏或泥敷剂,以及温和的运动。兽医也可能会开抗生素。在公牛的葡萄球菌和棒状杆菌混合感染中也可见蜂窝织炎。[25]
另见:
Haemophilus influenzae cellulitis
Helicobacter cellulitis
Tuberculous cellulitis
参考:
Vary, JC; O'Connor, KM (May 2014). "Common Dermatologic Conditions". Medical Clinics of North America. 98 (3): 445–85. doi:10.1016/j.mcna.2014.01.005. PMID 24758956.
Mistry, RD (Oct 2013). "Skin and soft tissue infections". Pediatric Clinics of North America. 60 (5): 1063–82. doi:10.1016/j.pcl.2013.06.011. PMID 24093896.
Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)) (7th ed.). New York: McGraw-Hill Companies. p. 1016. ISBN 978-0-07-148480-0.
Wormser GP, Dattwyler RJ, Shapiro ED, Halperin JJ, Steere AC, Klempner MS, Krause PJ, Bakken JS, Strle F, Stanek G, Bockenstedt L, Fish D, Dumler JS, Nadelman RB (1 November 2006). "The Clinical Assessment, Treatment, and Prevention of Lyme Disease, Human Granulocytic Anaplasmosis, and Babesiosis: Clinical Practice Guidelines by the Infectious Diseases Society of America". Clinical Infectious Diseases. 43 (9): 1089–1134. doi:10.1086/508667. PMID 17029130.
Phoenix, G; Das, S; Joshi, M (Aug 7, 2012). "Diagnosis and management of cellulitis". BMJ. Clinical Research. 345: e4955. doi:10.1136/bmj.e4955. PMID 22872711.
GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators (8 October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
GBD 2015 Mortality and Causes of Death, Collaborators (8 October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/S0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
Dryden, M (Sep 2015). "Pathophysiology and burden of infection in patients with diabetes mellitus and peripheral vascular disease: focus on skin and soft-tissue infections". Clinical Microbiology and Infection. 21: S27–S32. doi:10.1016/j.cmi.2015.03.024. PMID 26198368.
Rook's textbook of dermatology (9 ed.). Wiley-Blackwell. 2016. p. 26.18. ISBN 9781118441190.
Dhingra, PL; Dhingra, Shruti (2010) [1992]. Nasim, Shabina (ed.). Diseases of Ear, Nose and Throat. Dhingra, Deeksha (5th ed.). New Delhi: Elsevier. pp. 277–78. ISBN 978-81-312-2364-2.
Stevens, Dennis L.; Bisno, Alan L.; Chambers, Henry F.; Dellinger, E. Patchen; Goldstein, Ellie J. C.; Gorbach, Sherwood L.; Hirschmann, Jan V.; Kaplan, Sheldon L.; Montoya, Jose G. (2014-06-18). "Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America". Clinical Infectious Diseases. 59 (2): 147–59. doi:10.1093/cid/ciu296. ISSN 1058-4838. PMID 24947530. Archived from the original on 2015-01-31. Cite uses deprecated parameter |deadurl= (help)
Singer, Adam J.; Talan, David A. (2014-03-13). "Management of Skin Abscesses in the Era of Methicillin-Resistant Staphylococcus aureus". New England Journal of Medicine. 370 (11): 1039–1047. doi:10.1056/NEJMra1212788. ISSN 0028-4793. PMID 24620867.
Bornemann, Paul; Rao, Victor; Hoppmann, Richard (2015-05-04). "Ambulatory Ultrasound". In Mayeaux, E.J. (ed.). The Essential Guide to Primary Care Procedures. Lippincott Williams & Wilkins. ISBN 9781496318718. Archived from the original on 2016-05-06. Cite uses deprecated parameter |deadurl= (help)
Weng, Qing Yu; Raff, Adam B.; Cohen, Jeffrey M.; Gunasekera, Nicole; Okhovat, Jean-Phillip; Vedak, Priyanka; Joyce, Cara; Kroshinsky, Daniela; Mostaghimi, Arash (2017). "Costs and Consequences Associated With Misdiagnosed Lower Extremity Cellulitis". JAMA Dermatology. 153 (2): 141–146. doi:10.1001/jamadermatol.2016.3816. PMID 27806170. Archived from the original on 2016-11-04. Cite uses deprecated parameter |deadurl= (help)
Scheinfeld NS (February 2003). "A case of dissecting cellulitis and a review of the literature". Dermatology Online Journal. 9 (1): 8. PMID 12639466. Archived from the original on 2012-04-14. Cite uses deprecated parameter |deadurl= (help)
Wright WF, Riedel DJ, Talwani R, Gilliam BL (June 2012). "Diagnosis and management of Lyme disease". American Family Physician. 85 (11): 1086–93. PMID 22962880. Archived from the original on 27 September 2013. Cite uses deprecated parameter |deadurl= (help)
"Lyme Disease Data and surveillance". Lyme Disease. Centers for Disease Control and Prevention. 2019-02-05. Retrieved April 12, 2019.
Aucott JN (June 2015). "Posttreatment Lyme disease syndrome". Infectious Disease Clinics of North America. 29 (2): 309–323. doi:10.1016/j.idc.2015.02.012. PMID 25999226.
Oh, CC; Ko, HC; Lee, HY; Safdar, N; Maki, DG; Chlebicki, MP (Feb 24, 2014). "Antibiotic prophylaxis for preventing recurrent cellulitis: A systematic review and meta-analysis". Journal of Infection. 69 (1): 26–34. doi:10.1016/j.jinf.2014.02.011. PMID 24576824.
Dalal, Adam; Eskin-Schwartz, Marina; Mimouni, Daniel; Ray, Sujoy; Days, Walford; Hodak, Emmilia; Leibovici, Leonard; Paul, Mical (2017-06-20). "Interventions for the prevention of recurrent erysipelas and cellulitis". Cochrane Database of Systematic Reviews. 6: CD009758. doi:10.1002/14651858.CD009758.pub2. ISSN 1465-1858. PMC 6481501. PMID 28631307.
Kilburn, SA; Featherstone, P; Higgins, B; Brindle, R (16 June 2010). "Interventions for cellulitis and erysipelas". The Cochrane Database of Systematic Reviews (6): CD004299. doi:10.1002/14651858.CD004299.pub2. PMID 20556757.
Obaitan, Itegbemie; Dwyer, Richard; Lipworth, Adam D.; Kupper, Thomas S.; Camargo, Carlos A.; Hooper, David C.; Murphy, George F.; Pallin, Daniel J. (May 2016). "Failure of antibiotics in cellulitis trials: a systematic review and meta-analysis". The American Journal of Emergency Medicine. 34 (8): 1645–52. doi:10.1016/j.ajem.2016.05.064. PMID 27344098.
Adam EN, Southwood LL (August 2006). "Surgical and traumatic wound infections, cellulitis, and myositis in horses". Veterinary Clinics of North America: Equine Practice. 22 (2): 335–61, viii. doi:10.1016/j.cveq.2006.04.003. PMID 16882479.
Fjordbakk CT, Arroyo LG, Hewson J (February 2008). "Retrospective study of the clinical features of limb cellulitis in 63 horses". Veterinary Record. 162 (8): 233–36. doi:10.1136/vr.162.8.233. PMID 18296664.
Pathan MM, Khan MA, Bhonsle AV, Bhikane AU, Moregaonkar SD, Kulkarni MB (2012). "Cellulitis in a Red Kandhari Bull: A Case Report". Vetworld. 5 (3): 183–84. doi:10.5455/vetworld.2012.183-184. Archived from the original on 2013-03-16. Cite uses deprecated parameter |deadurl= (help) |