子宫切除术是手术切除子宫。它还可能涉及切除子宫颈,卵巢,输卵管和其他周围结构。
通常由妇科医生进行,子宫切除术可能是完全的(去除子宫的体,底和子宫颈;通常称为“完全”)或部分(子宫体去除,同时保持子宫颈完整;也称为“超宫颈”) 。它是最常进行的妇科外科手术。 2003年,仅在美国就进行了600,000多例子宫切除术,其中90%以上是为良性疾病进行的。[1]这种工业化世界中最高的比率导致了一个主要的争议,即子宫切除术主要是出于无根据和不必要的原因而进行的。[2]
去除子宫使患者无法生育(如去除卵巢和输卵管)并且具有手术风险和长期影响,因此通常仅在没有其他治疗方案或失败时才推荐手术。由于在许多情况下有很好的替代方案,预计非恶性适应症的子宫切除频率会下降。[3]
卵巢切除术(去除卵巢)经常与子宫切除术一起进行,以降低卵巢癌的风险;然而,最近的研究表明,没有紧急医学指征的预防性卵巢切除术会大大降低女性的长期存活率,并产生其他严重的副作用。[4] [5]这种效果不仅限于绝经前的女性;即使是已进入更年期的女性,卵巢切除术后的长期生存能力也会下降。[6]
图表显示了根治性子宫切除术的内容
目录
1 医疗用途
1.1 妇科恶性肿瘤
1.2 风险和不利影响
1.3 恢复
1.4 意外的卵巢切除术和卵巢早衰
1.5 对性生活和骨盆疼痛的影响
1.6 过早绝经及其影响
1.7 尿失禁和阴道脱垂
1.8 粘连形成和肠梗阻
1.9 伤口感染
1.10 其他罕见问题
2 替代
2.1 大量出血
2.2 子宫肌瘤
2.3 脱垂
3 类型
4 技术
4.1 腹式子宫切除术
4.2 阴式子宫切除术
4.3 腹腔镜辅助阴式子宫切除术
4.4 腹腔镜辅助子宫颈切除术
4.5 全腹腔镜子宫切除术
4.6 其他技术
4.7 技术比较
5 发病率
5.1 加拿大
5.2 美国
5.3 英国
5.4 德国
5.5 丹麦
6 参考
医疗用途
子宫切除术
子宫切除术是一种主要的外科手术,具有风险和益处,并影响女性的荷尔蒙平衡和她的余生的整体健康。因此,通常建议将子宫切除术作为治疗某些难治性子宫/生殖系统疾病的最后手段。这些条件包括但不限于:
药物或其他手术选择用尽后,严重和难治性的子宫内膜异位症(子宫腔外子宫内膜的生长)和/或子宫腺肌病(一种子宫内膜异位症,子宫内膜已成长,有时通过子宫壁肌肉组织) [7] [8]
药物治疗或其他手术后的慢性盆腔疼痛已经用尽。[7] [8]
产后去除严重的胎盘前置胎盘(胎盘已在产道上方或内部形成)或胎盘肺(胎盘已经生长并穿过子宫壁以附着于其他器官),如同以及产科过度出血的最后手段。[9]
几种形式的阴道脱垂。[7] [8]
除了解决生殖系统状况或疾病之外,妇女还可能表示希望接受选择性子宫切除术。由于非疾病原因,一个人可能要求进行子宫切除术(或者如果女性无法提出要求而要求她进行子宫切除术)的一些条件包括可能预防某些生殖系统癌症,特别是如果有的话是一个强大的生殖系统癌症家族史(特别是乳腺癌与BRCA1或BRCA2突变相结合),或作为从这些癌症康复的一部分。一些患有严重发育障碍的人已经进行了子宫切除术,尽管这种治疗充其量是有争议的。在美国,州级最高法院发现了因发育障碍而导致绝育的具体案件,侵犯了患者的宪法和普通法权利。[10]
妇科恶性肿瘤
许多类型的生殖系统癌症通过外科手术治疗。这些包括子宫,子宫颈,卵巢或子宫内膜肿瘤,以及对更保守的治疗方案无反应的子宫肌瘤。[7]
风险和不利影响
1995年,据报道,良性病因的短期死亡率(手术后40天内)为每千人0.38例。手术并发症的风险是肌瘤的存在,年龄较小(血管盂出血风险较高,子宫较大),功能失调性子宫出血和胎次。[11]
在怀孕,患有癌症或其他并发症的患者中进行的死亡率要高几倍。[12]
对所有病例死亡率的长期影响相对较小。 45岁以下的女性长期死亡率显著增加,据信是由子宫切除术和预防性卵巢切除术的激素副作用引起的。[4]
子宫切除术后大约35%的女性在2年内接受了另一次相关手术。
输尿管损伤并不罕见,每1000例阴道子宫切除术中发生0.2例,每1000例腹式子宫切除术发生1.3例。[13]损伤通常发生在靠近漏斗骨盆韧带的远端输尿管或输尿管穿过子宫动脉下方,通常来自盲夹和结扎位置以控制出血。[14]
恢复
腹部手术的住院时间为3至5天或更长,阴道或腹腔镜辅助阴道手术的住院时间为1至2天(但可能更长)。[15]
意外的卵巢切除术和卵巢早衰
一个或两个卵巢的切除是在大量子宫切除术中进行的,这些子宫切除术旨在保留卵巢。[16]
卵巢保存子宫切除术后绝经期的平均发病年龄比平均值提前3.7年。[17]这被认为是由于子宫切除术后卵巢供血中断或由于子宫内分泌反馈缺失所致。其余卵巢的功能在约40%的女性中受到显著影响,其中一些甚至需要激素替代治疗。令人惊讶的是,已经观察到子宫内膜消融的类似且仅略微较弱的效果,其通常被认为是子宫切除术的替代方案。
大量女性在子宫切除术后发生良性卵巢囊肿[18]。
对性生活和骨盆疼痛的影响
在对良性适应症进行子宫切除术后,大多数女性报告性生活和骨盆疼痛有所改善。少数女性报告性生活和其他问题恶化。由于恶性原因,子宫切除术的情况明显不同;该程序通常更为激进,具有实质性副作用。[19] [20]一部分接受子宫切除术治疗慢性盆腔疼痛的患者在子宫切除术后仍继续患有盆腔疼痛并出现性交困难(性交疼痛)。[21]
过早绝经及其影响
卵巢移除后,雌激素水平急剧下降,消除了雌激素对心血管和骨骼系统的保护作用。这种情况通常被称为“外科绝经”,尽管它与自然发生的绝经状态有很大不同;前者是对身体的突然激素休克,导致更年期症状如潮热的快速发作,而后者是多年来激素水平逐渐降低,子宫完整,卵巢甚至能够产生激素。停止月经期。
一项研究表明,在50岁或以下进行子宫切除术的女性患后续心血管疾病的风险显著增加。 50岁以后接受手术的妇女没有发现任何关联。卵巢移除后风险更高,但即使保留卵巢也仍然很明显。[22]
其他几项研究发现骨质疏松症(骨密度降低)和骨折风险增加与子宫切除术有关[23] [24] [25] [26] [27] [28]。这归因于雌激素对钙代谢的调节作用和绝经后血清雌激素水平的下降可导致钙的过度损失,导致骨质消耗。
子宫切除术也与较高的心脏病发病率和骨骼衰弱有关。那些经过子宫切除术并切除两个卵巢的患者,与那些完好无损的患者相比,睾酮水平通常会降低。[16]女性睾丸激素水平降低可预测身高减少,这可能是由于骨密度降低所致[29],而女性睾丸激素水平升高与性欲增强有关[30]。
45岁以前的卵巢切除术与神经系统疾病和精神疾病的死亡率相关。[31]
尿失禁和阴道脱垂
尿失禁和阴道脱垂是众所周知的不良反应,其在手术后很长时间内以高频率发展。通常,这些并发症会在手术后10 - 20年发展。[32]由于这个原因,确切的数字是未知的,并且很难理解风险因素。手术技术的选择是否有任何影响尚不清楚。据评估,子宫切除术后20年内尿失禁的风险大约翻了一番。一项长期研究发现,子宫切除术后纠正尿失禁的手术风险增加2.4倍[33] [34]。
阴道脱垂的风险取决于诸如阴道分娩次数,分娩困难和分娩类型等因素。[35]子宫切除术后总体发病率几乎翻了一番。[36]
粘连形成和肠梗阻
由于所涉及的解剖程度以及子宫切除术伤口位于骨盆中最容易依赖于重力的部位,肠道环可能容易摔倒,因此术后粘连的形成是子宫切除术后的特殊风险。[37]在一篇综述中,非腹腔镜全腹子宫切除术中发现肠粘连引起的小肠梗阻的发生率为15.6%,而腹腔镜下的子宫切除术则为0.0%[38]。
伤口感染
大约3%的腹式子宫切除术病例发生伤口感染。肥胖,糖尿病,免疫缺陷病,使用全身性皮质类固醇,吸烟,伤​​口血肿以及先前存在的感染如绒毛膜羊膜炎和盆腔炎,风险增加。[39]这种伤口感染主要采取切口脓肿或伤口蜂窝织炎的形式。通常,两者都会产生红斑,但只有切口脓肿才会引起脓性引流。子宫切除术后切口脓肿的推荐治疗方法是切开引流,然后用薄薄的纱布覆盖,然后进行无菌敷料。应更换敷料,每天至少两次用生理盐水冲洗伤口。此外,当存在MRSA风险时,建议使用对葡萄球菌和链球菌有效的抗生素,优选万古霉素。[39]可以通过二次意图使伤口闭合。或者,如果感染被清除并且伤口底部有明显健康的肉芽组织,则可以重新接近切口的边缘,例如使用蝶形针,缝钉或缝合线。[39]子宫切除术后仍可能进行性交。对于经历过良性和恶性疾病的女性,重建手术仍然是一种选择。[40] :1020年至1348年
其他罕见的问题
子宫切除术可能导致相对罕见的肾细胞癌的风险增加。风险增加对年轻女性尤为明显;阴道进行子宫切除术后风险较低[41]。荷尔蒙效应或输尿管损伤被认为是可能的解释。[42] [43]在一些情况下,肾细胞癌可能是未诊断的遗传性平滑肌瘤病和肾细胞癌综合征的表现。
在不移除卵巢的情况下去除子宫可以产生这样的情况,即在极少数情况下可能导致异位妊娠,这是由于未检测到的受精在手术前尚未下降到子宫中。 在Blackwell Journal of Obstetrics and Gynecology的一期杂志中发现并描述了两个病例; 其他医学文献中已讨论过20多个其他病例。[44] 尽管没有提供额外的信息,但2016年可能发生了另一例子宫切除术后的异位妊娠。 在极少数情况下,子宫切除术后的性交可能会导致小肠经阴道掏膛。[45] 阴道袖口是阴道的最上部区域,已被缝合在一起。 它是一种罕见的并发症,它可以开裂并允许小肠进入阴道。[46]
备择方案
子宫肌瘤切除术
子宫肌瘤切除术后缝合子宫受伤
根据适应症,有子宫切除术的替代方案:
大量出血
左炔诺孕酮宫内节育器在控制功能性子宫出血(DUB)或月经过多方面非常有效,应在任何手术前加以考虑。[47]
月经过多(重度或异常的月经出血)也可以用侵入性较小的子宫内膜消融治疗,这是一种门诊手术,其中子宫内膜被热,机械或射频消融破坏。子宫内膜消融大大减少或完全消除了百分之九十的DUB患者每月出血。对于子宫内膜非常厚或子宫肌瘤的患者无效。[48]
子宫肌瘤
更多信息:子宫肌瘤
左炔诺孕酮宫内节育器在限制月经血流和改善其他症状方面非常有效。副作用通常非常温和,因为左炔诺孕酮(孕激素)局部以低浓度释放。现在有大量证据表明,Levhestrel-IUD可为患有子宫肌瘤的女性提供良好的症状缓解。[49]
可以去除子宫肌瘤,并在称为“子宫肌瘤切除术”的手术中重建子宫。子宫肌瘤切除术可以通过开放式切口,腹腔镜或阴道(滞后)进行。[50]
子宫动脉栓塞术(UAE)是一种治疗子宫肌瘤的微创手术。在局部麻醉下,将导管引入腹股沟的股动脉,并在放射线照相控制下进入子宫动脉。将大量微球或聚乙烯醇(PVA)材料(栓子)注入子宫动脉,以阻止血液流过这些血管。血液供应的限制通常导致肌瘤的显着减少和大量出血倾向的改善。 2012年Cochrane评价比较子宫切除术和阿联酋没有发现任何一种手术的主要优势。虽然阿联酋与较短的住院时间和更快恢复正常的日常活动有关,但后来也有较小的并发症风险。在主要并发症方面,UAE 和子宫切除术之间没有差异。[51]
可以用称为磁共振引导聚焦超声(MRgFUS)的非侵入性程序去除子宫肌瘤。
脱垂
脱垂也可以通过手术矫正而不需要切除子宫。[52]
类型
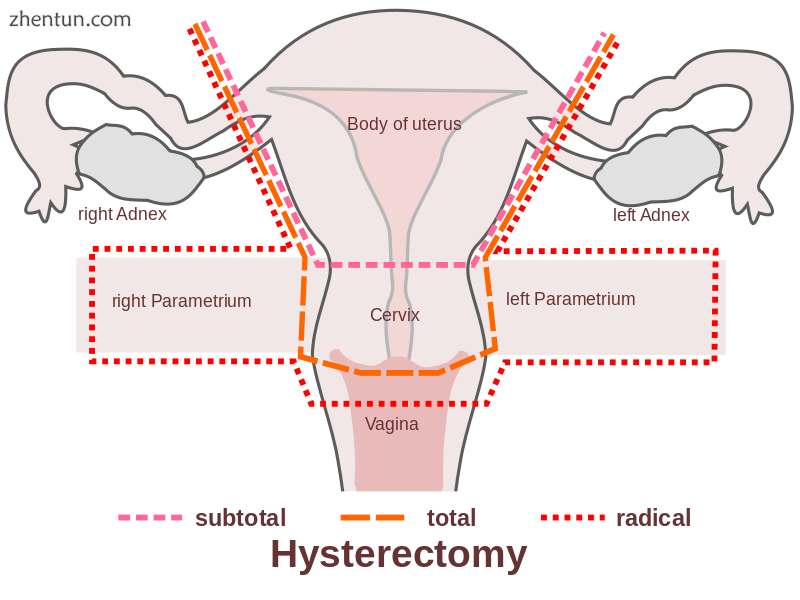
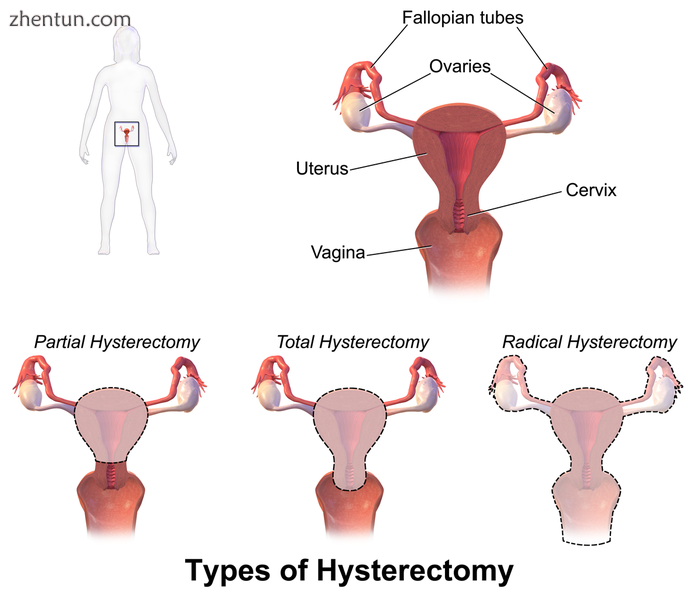
子宫切除术类型的示意图
从字面意义上讲,子宫切除术仅仅意味着切除子宫。然而,作为手术的一部分,其他器官如卵巢,输卵管和子宫颈经常被移除。
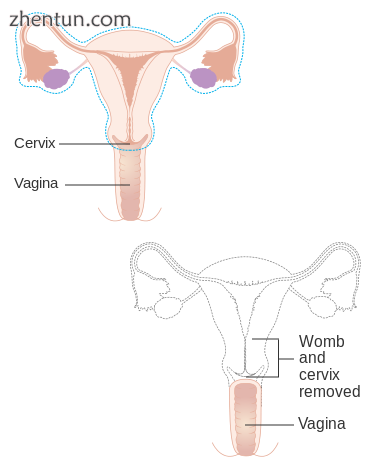
根治性子宫切除术:完全切除子宫,子宫颈,上阴道和宫旁。表示癌症。在这种情况下,通常也会切除淋巴结,卵巢和输卵管,例如Wertheim子宫切除术。[53]
全子宫切除术:完全切除子宫和子宫颈,有或没有卵巢切除术。
子宫次全切除术:切除子宫,将子宫颈留在原位。
次(超宫颈)子宫切除术最初被提出,期望它可以改善子宫切除术后的性功能,已经假定去除子宫颈导致过度的神经和解剖学破坏,从而导致阴道缩短,阴道穹窿脱垂和阴道袖口。这些理论上的优势在实践中尚未得到证实,但出现了超过全子宫切除术的其他优势。主要的缺点是宫颈癌的风险没有消除,女性可能继续出现周期性出血(尽管比手术前少得多)。这些问题在对良性妇科疾病的全子宫切除术和子宫颈切除术的系统评价中得到了解决,报告了以下发现:[54]
失禁率,便秘,性功能测量或手术前症状缓解率无差异。
与全子宫切除术相比,子宫切除术期间手术时间和术中失血量明显减少,但术后输血率无差异。
在发生子宫切除术后,发热并发症的可能性较小,手术后一年持续的阴道周期性出血更可能发生。
其他并发症,手术恢复或再入院率无差异。
在短期内,随机试验表明,宫颈保存或切除不会影响随后盆腔器官脱垂的发生率。[55]
子宫颈切除术并不能消除子宫颈癌的可能性,因为宫颈本身保持完整,并且可能在患有这种癌症风险增加的女性中禁忌;仍然需要定期做宫颈抹片检查来检查宫颈发育不良或癌症。[56] [57]
技术
子宫切除术可以以不同方式进行。最古老的已知技术是阴道子宫切除术。第一次计划的子宫切除术是由Hannovarian军队的外科医生康拉德·兰根贝克(Konrad Langenbeck)进行的,尽管有关于脱垂的阴道子宫切除术的记录可以追溯到公元前50年。
第一次腹部子宫切除术由Ephraim McDowell记录。他在1809年为一位五个孩子的母亲在她的厨房餐桌上进行了大规模卵巢肿块的手术。[58]
在今天的现代医学中,已经开发出腹腔镜阴道(通过小腹部切口,闭合或在肚脐中穿过端口的其他器械)和全腹腔镜技术。
腹式子宫切除术
美国的大多数子宫切除术是通过剖腹手术(腹部切口,不要与腹腔镜检查混淆)完成的。横穿(Pfannenstiel)切口穿过腹壁,通常在耻骨上方,尽可能靠近个体下骨盆的上毛线,类似于剖腹产的切口。该技术允许医生最大程度地进入生殖结构,并且通常用于移除整个生殖复合体。开放式子宫切除术的恢复时间为4-6周,有时甚至更长,因为需要切开腹壁。从历史上看,这种技术最大的问题是感染,但感染率控制得很好,而不是现代医学实践中的主要问题。开放式子宫切除术提供了探索腹腔和进行复杂手术的最有效方法。在完善阴道和腹腔镜阴道技术之前,它也是实现次全子宫切除术的唯一可能性;同时,在大多数情况下,阴道是最好的技术。[59] [60]
阴式子宫切除术
阴式子宫切除术完全通过阴道管进行,与腹部手术相比具有明显优势,例如并发症少,住院时间短,愈合时间短。腹部子宫切除术是最常用的方法,用于剖腹产,适应症,癌症,预期并发症或需要手术探查等病例。
腹腔镜辅助阴式子宫切除术
随着20世纪70年代和80年代腹腔镜技术的发展,“腹腔镜辅助阴道子宫切除术”(LAVH)在妇科医生中获得了极大的普及,因为与腹部手术相比,它的侵入性更小,术后恢复更快。与阴道手术相比,它还允许更好的探查和稍微复杂的手术。 LAVH从腹腔镜检查开始并且完成,使得子宫的最终移除(有或没有移除卵巢)是通过阴道腔。因此,LAVH也是全子宫切除术;用子宫切除子宫颈。[61]如果子宫颈与子宫一起被移除,则将阴道的上部缝合在一起并称为阴道袖口。[62]
腹腔镜辅助子宫切除术
随后开发了“腹腔镜辅助子宫颈切除术”(LASH)以在不使用粉碎器移除子宫的情况下移除子宫,所述粉碎器将子宫切割成可通过腹腔镜端口从腹腔移除的小块。
全腹腔镜子宫切除术
全腹腔镜子宫切除术(TLH)于90年代初由纽约上州的Prabhat K. Ahluwalia开发。[63] TLH仅通过腹部的腹腔镜进行,从子宫顶部开始,通常使用子宫操纵器。整个子宫通过“端口”使用细长的仪器与其附件断开连接。然后将要移除的所有组织通过小腹部切口。
其他技术
腹腔镜子宫切除术(子宫内)子宫切除术(LSH)与完全腹腔镜手术类似,但子宫颈切除子宫颈和眼底。
双端口腹腔镜是一种腹腔镜手术,使用两个5 mm中线切口:子宫通过两个端口分离并通过阴道移除。[64] [65]
“机器人子宫切除术”是腹腔镜手术的一种变体,使用特殊的遥控仪器,可以让外科医生更精细地控制以及三维放大视力。[66]
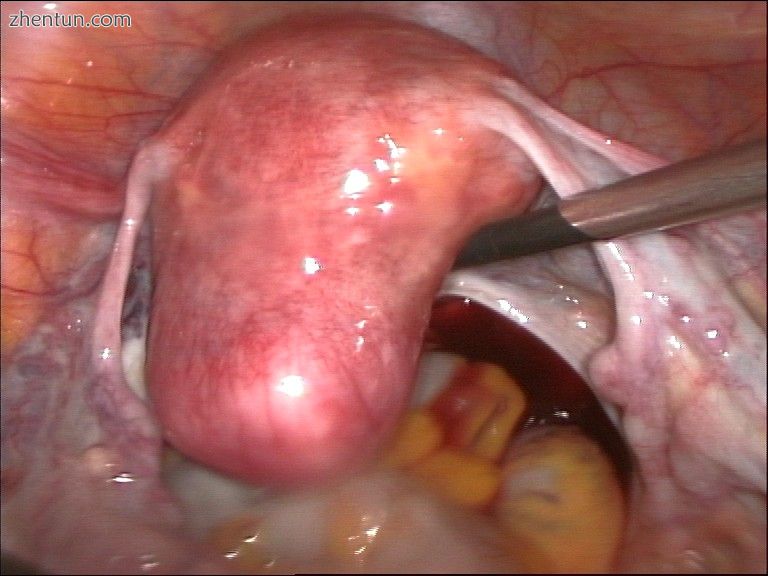
子宫切除术前的子宫
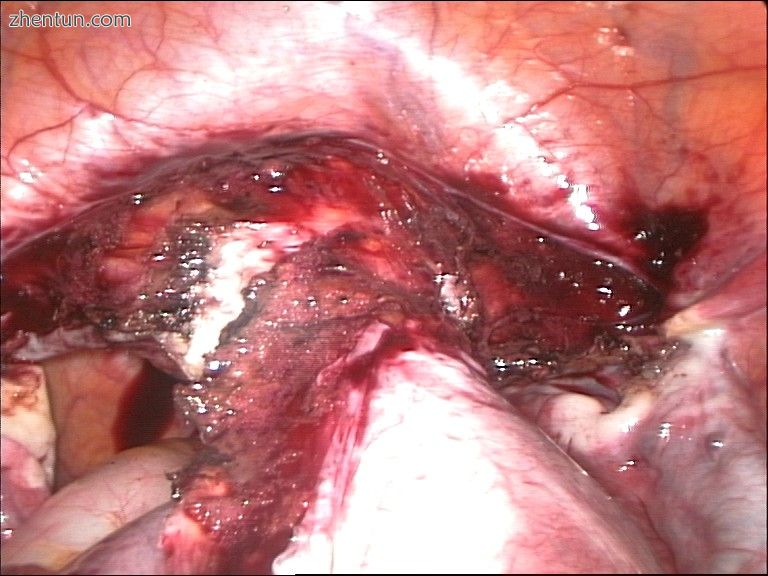
腹腔镜子宫切除术
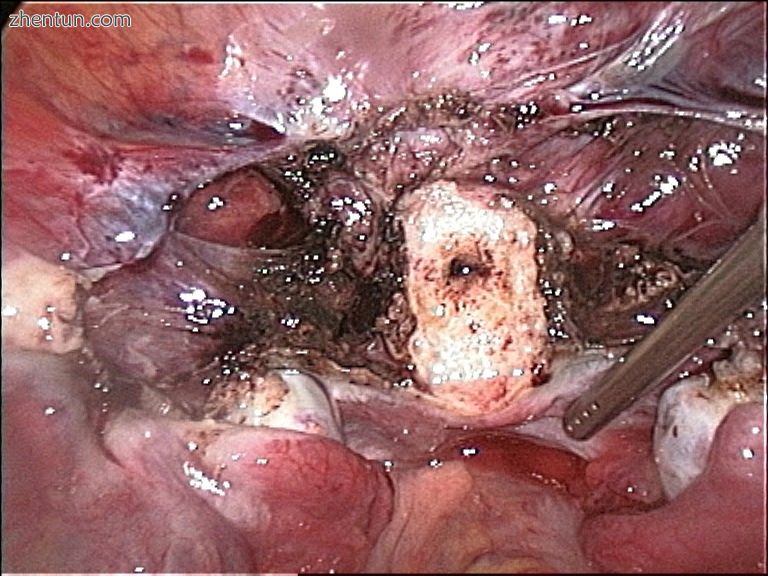
腹腔镜子宫切除术后切除子宫体后的宫颈残端(白色)
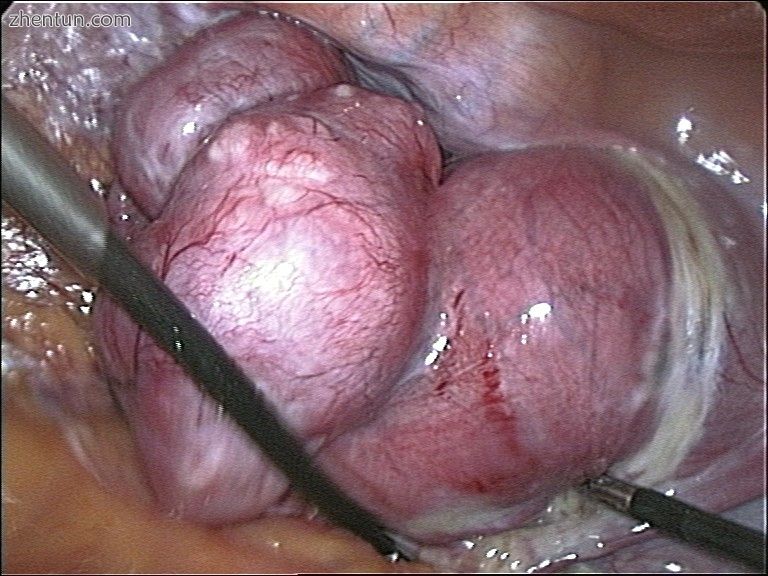
全腹腔镜子宫切除术中经阴道提取子宫
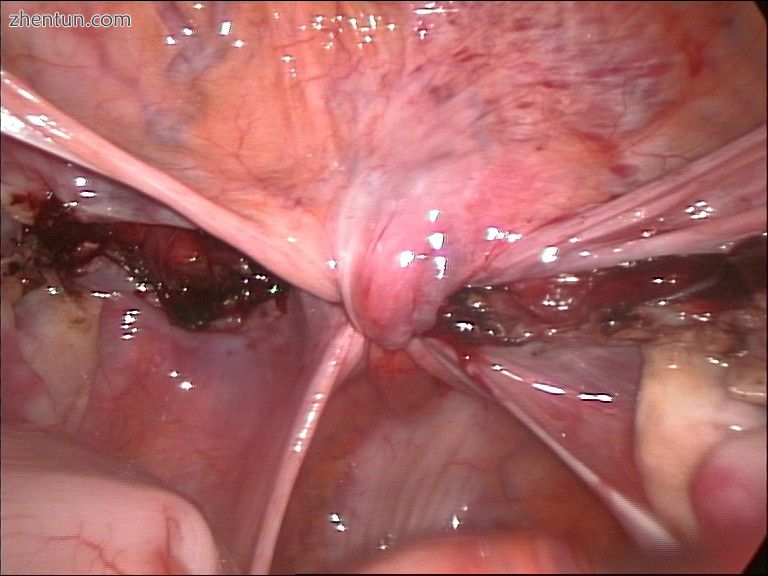
腹腔镜子宫切除术结束
技术比较
患者特征,如需要子宫切除术的原因,子宫大小,子宫下降,子宫周围病变组织的存在,骨盆区先前的手术,肥胖,妊娠史,子宫内膜异位症的可能性,或需要卵巢切除术将影响外科医生在进行子宫切除术时的手术方式。[67]
对于患有良性疾病的女性,建议使用阴道子宫切除术,而不是其他变种。[59] [60] [67]阴道子宫切除术显示优于LAVH,并且某些类型的腹腔镜手术导致较少的短期和长期并发症,对性经历的更有利影响,恢复时间更短,成本更低。[68] [69] [70]
腹腔镜手术在不可能进行阴道手术时具有一定的优势,但也有缺点,即手术所需的时间要长得多。[67]
在2004年英国进行的一项比较腹部(腹腔镜)和腹腔镜技术的研究中,腹腔镜手术被发现导致手术时间更长,主要并发症发生率更高,同时愈合更快。[71]在2014年进行的另一项研究中,腹腔镜检查被发现是接受子宫内膜癌全子宫切除术的患者的“剖腹手术的安全替代方案”。研究人员得出的结论是“当大学医院的开放手术转为腹腔镜检查标准时,再次手术治疗效果显著改善,术后并发症发生率降低”。[72]
阴道子宫切除术是唯一可行的选择,在没有完全麻醉或门诊设置的情况下是可行的(尽管仅在特殊情况下建议不进行麻醉)。
腹部技术经常用于困难的情况或预期会出现并发症。鉴于这些情况,手术所需的并发症发生率和时间与其他技术相比非常有利,但愈合所需的时间要长得多。[67]
腹部剖腹术的子宫切除术与肠粘连的发生率相比,与其他技术相比更高[38]。
在eVAL试验中完成手术所需的时间报告如下:[71]
腹部平均55.2分钟,范围19-155
阴式平均46.6分钟,范围14-168
腹腔镜(所有变体)平均82.5分钟,范围10-325(来自两个试验组的综合数据)
Morcellation已广泛用于腹腔镜技术,有时用于阴道技术,但现在似乎与传播良性或恶性肿瘤的风险相关[73] [74]。 2014年4月,FDA发布了一份备忘录,提醒医生注意力量粉碎的风险。[75]
机器人辅助手术目前在几个国家用于子宫切除术。与传统的腹腔镜手术相比,需要进一步的研究来确定所涉及的益处和风险。[76] [需要更新]
2014年Cochrane评价发现,与传统的腹腔镜手术相比,机器人辅助手术可能具有相似的并发症发生率。此外,有证据表明,虽然手术需要更长时间,但机器人辅助手术可能会缩短住院时间。[76]需要更多的研究来确定机器人辅助子宫切除术是否对癌症患者有益[76]。
以前报道的机器人辅助手术的边缘优势无法得到证实;只有住院时间和费用的差异仍具有统计学意义。[77] [78] [79] [80] [81]此外,人们对广泛误导性的营销主张提出了担忧。[82]
发生率
加拿大
在加拿大,2008年至2009年的子宫切除术数量接近47,000例。同一时间线的全国费率为每10万人338人,低于1997年的每10万人484人。子宫切除术的原因因妇女是生活在城市还是农村而有所不同。由于子宫肌瘤,城市妇女选择了子宫切除术,而农村妇女的子宫切除术主要是因为月经紊乱。[87]
美国
根据国家卫生统计中心的数据,在2004年进行的617,000例子宫切除术中,73%也涉及手术切除卵巢。在美国,三分之一的女性可以预期到60岁时进行子宫切除术。[88]目前,美国估计有2200万妇女接受了这种手术。
根据同一消息来源,子宫切除术是美国女性中第二常见的主要手术(首先是cesaerean部分)。在20世纪80年代和90年代,这一统计数据引起了一些消费者权益团体的关注和医学界的困惑,[89]并带来了由Nora W创立的子宫切除术教育资源和服务(HERS)基金会这样的知情选择倡导组织。 .Coffey在1982年。
英国
在英国,五分之一的女性可能在60岁时进行子宫切除术,并且在约20%的子宫切除术中切除卵巢。[90]
德国
德国的子宫切除术数量多年来一直保持不变。 2006年,进行了149,456例子宫切除术。 此外,其中126,743(84.8%)成功地使患者无益。 40至49岁的妇女占子宫切除术的50%,50至59岁的妇女占20%。[91] 2007年,子宫切除术数量减少至138,164例。[92] 近年来,腹腔镜或腹腔镜辅助子宫切除术的技术已被提升到前景。[93] [94]
丹麦
在丹麦,从20世纪80年代到90年代的子宫切除术数量减少了38%。 1988年,每10万名妇女进行了173次此类手术,到1998年,这一数字已减少到107次。同期腹部子宫切除术的比例从7.5%增加到41%。 这些年来,共有67,096名妇女接受了子宫切除术。[95]
另见
List of surgeries by type
参考
Wu JM, Wechter ME, Geller EJ, Nguyen TV, Visco AG (2007). "Hysterectomy rates in the United States, 2003". Obstet Gynecol. 110 (5): 1091–5. doi:10.1097/01.AOG.0000285997.38553.4b. PMID 17978124.
Masters C (2006-07-01). "Are Hysterectomies Too Common?". TIME Magazine. Retrieved 2007-07-17.
Bahamondes L, Bahamondes MV, Monteiro I (2008). "Levonorgestrel-releasing intrauterine system: uses and controversies". Expert Review of Medical Devices. 5 (4): 437–445. doi:10.1586/17434440.5.4.437. PMID 18573044.
Shuster LT, Gostout BS, Grossardt BR, Rocca WA (2008). "Prophylactic oophorectomy in premenopausal people and long-term health". Menopause International. 14 (3): 111–116. doi:10.1258/mi.2008.008016. PMC 2585770. PMID 18714076.
American Urogynecologic Society (May 5, 2015), "Five Things Physicians and Patients Should Question", Choosing Wisely: an initiative of the ABIM Foundation, American Urogynecologic Society, retrieved June 1, 2015, which cites: *Blank, SV (February 2011). "Prophylactic and risk-reducing bilateral salpingo-oophorectomy: recommendations based on risk of ovarian cancer". Obstetrics and Gynecology. 117 (2 Pt 1): 404, author reply 404. doi:10.1097/AOG.0b013e3182083189. PMID 21252760.
Shoupe D, Parker WH, Broder MS, Liu Z, Farquhar C, Berek JS (2007). "Elective oophorectomy for benign gynecological disorders". Menopause. 14 (Suppl. 1): 580–585. doi:10.1097/gme.0b013e31803c56a4. PMID 17476148.
The National Women's Health Information Center (2009-12-15). "Hysterectomy Frequently Asked Questions". Washington, DC: Office of Women's Health, United States Department of Health and Human Services. Archived from the original on 2011-03-05. Retrieved 2011-03-10.
"Hysterectomy". U.S. Department of Health and Human Services National Institutes of Health, U.S. National Library of Medicine. May 24, 2017. Retrieved June 17, 2017.
Roopnarinesingh R, Fay L, McKenna P (2003). "A 27-year review of obstetric hysterectomy". Journal of Obstetrics and Gynaecology. 23 (3): 252–4. doi:10.1080/0144361031000098352. PMID 12850853.
Washington (state) Protection and Advocacy System. "Growth Attenuation and Sterilization Procedures – "The Ashley Treatment"". Washington, DC: National Disabilities Rights Network. Archived from the original on July 27, 2011. Retrieved 2011-03-10.
McPherson K, Metcalfe MA, Herbert A, Maresh M, Casbard A, Hargreaves J, Bridgman S, Clarke A (2004). "Severe complications of hysterectomy: the VALUE study". BJOG. 111 (7): 688–694. doi:10.1111/j.1471-0528.2004.00174.x. PMID 15198759.
Wingo PA, Huezo CM, Rubin GL, Ory HW, Peterson HB (1985). "The mortality risk associated with hysterectomy". American Journal of Obstetrics and Gynecology. 152 (7 Pt 1): 803–808. doi:10.1016/s0002-9378(85)80067-3. PMID 4025434.
Burks FN, Santucci RA (June 2014). "Management of iatrogenic ureteral injury". Ther Adv Urol. 6 (3): 115–24. doi:10.1177/1756287214526767. PMC 4003841. PMID 24883109.
Ureteral Trauma at eMedicine
"Abdominal hysterectomy - Mayo Clinic". www.mayoclinic.org.
Laughlin GA, Barrett-Connor E, Kritz-Silverstein D, von Mühlen D (2000). "Hysterectomy, oophorectomy, and endogenous sex hormone levels in older women: the Rancho Bernardo Study". J. Clin. Endocrinol. Metab. 85 (2): 645–51. doi:10.1210/jc.85.2.645. PMID 10690870.
Farquhar CM, Sadler L, Harvey SA, Stewart AW (2005). "The association of hysterectomy and menopause: a prospective cohort study". BJOG. 112 (7): 956–62. doi:10.1111/j.1471-0528.2005.00696.x. PMID 15957999.
Petri Nahás EA, Pontes A, Nahas-Neto J, Borges VT, Dias R, Traiman P (2005). "Effect of total abdominal hysterectomy on ovarian blood supply in women of reproductive age". Journal of Ultrasound in Medicine. 24 (2): 169–174. doi:10.7863/jum.2005.24.2.169. PMID 15661947.
Maas CP, Weijenborg PT, ter Kuile MM (2003). "The effect of hysterectomy on sexual functioning". Annual Review of Sex Research. 14: 83–113. PMID 15287159.
Komisaruk BR, Frangos E, Whipple B (2011). "Hysterectomy Improves Sexual Response? Addressing a Crucial Omission in the Literature". Journal of Minimally Invasive Gynecology. 18 (3): 288–295. doi:10.1016/j.jmig.2011.01.012. PMC 3090744. PMID 21545957.
Gunter J (2003). "Chronic Pelvic Pain: An Integrated Approach to Diagnosis and Treatment". Obstetrical & Gynecological Survey. 58 (9): 615–623. doi:10.1097/01.OGX.0000083225.90017.01. PMID 12972837.
Ingelsson E, Lundholm C, Johansson AL, Altman D (2011). "Hysterectomy and risk of cardiovascular disease: A population-based cohort study". European Heart Journal. 32 (6): 745–50. doi:10.1093/eurheartj/ehq477. PMID 21186237.
Kelsey JL, Prill MM, Keegan TH, Quesenberry CP, Sidney S (2005). "Risk factors for pelvis fracture in older persons". Am. J. Epidemiol. 162 (9): 879–86. doi:10.1093/aje/kwi295. PMID 16221810.
van der Voort DJ, Geusens PP, Dinant GJ (2001). "Risk factors for osteoporosis related to their outcome: fractures". Osteoporosis International. 12 (8): 630–8. doi:10.1007/s001980170062. PMID 11580076.
Watson NR, Studd JW, Garnett T, Savvas M, Milligan P (1995). "Bone loss after hysterectomy with ovarian conservation". Obstetrics and Gynecology. 86 (1): 72–7. doi:10.1016/0029-7844(95)00100-6. PMID 7784026.
Durães Simões R, Chada Baracat E, Szjenfeld VL, de Lima GR, José Gonçalves W, de Carvalho Ramos Bortoletto C (1995). "Effects of simple hysterectomy on bone loss". Revista Paulista de Medicina. 113 (6): 1012–5. doi:10.1590/s1516-31801995000600003. PMID 8731286.
Hreshchyshyn MM, Hopkins A, Zylstra S, Anbar M (1988). "Effects of natural menopause, hysterectomy, and oophorectomy on lumbar spine and femoral neck bone densities". Obstetrics and Gynecology. 72 (4): 631–8. PMID 3419740.
Menon RK, Okonofua FE, Agnew JE, Thomas M, Bell J, O'Brien PM, Dandona P (1987). "Endocrine and metabolic effects of simple hysterectomy". International Journal of Gynecology & Obstetrics. 25 (6): 459–63. doi:10.1016/0020-7292(87)90062-2. PMID 2892704.
Jassal SK, Barrett-Connor E, Edelstein SL (1995). "Low bioavailable testosterone levels predict future height loss in postmenopausal women". J. Bone Miner. Res. 10 (4): 650–4. doi:10.1002/jbmr.5650100419. PMID 7610937.
Segraves R, Woodard T (2006). "Female hypoactive sexual desire disorder: History and current status". The Journal of Sexual Medicine. 3 (3): 408–18. doi:10.1111/j.1743-6109.2006.00246.x. PMID 16681466.
Rivera CM, Grossardt BR, Rhodes DJ, Rocca WA (2009). "Increased Mortality for Neurological and Mental Diseases following Early Bilateral Oophorectomy". Neuroepidemiology. 33 (1): 32–40. doi:10.1159/000211951. PMC 2697609. PMID 19365140.
Brown JS, Sawaya G, Thom DH, Grady D (2000). "Hysterectomy and urinary incontinence: a systematic review". The Lancet. 356 (9229): 535–539. doi:10.1016/S0140-6736(00)02577-0. PMID 10950229.
Altman D, Granath F, Cnattingius S, Falconer C (2007). "Hysterectomy and risk of stress-urinary-incontinence surgery: nationwide cohort study". The Lancet. 370 (9597): 1494–1499. doi:10.1016/S0140-6736(07)61635-3. PMID 17964350.
McPherson K, Herbert A, Judge A, Clarke A, Bridgman S, Maresh M, Overton C (2005). "Self-reported bladder function five years post-hysterectomy". Journal of Obstetrics and Gynaecology. 25 (5): 469–75. doi:10.1080/01443610500235170. PMID 16183583.
Lukanovic A, Drazic K (2010). "Risk factors for vaginal prolapse after hysterectomy". International Journal of Gynecology & Obstetrics. 110 (1): 27–30. doi:10.1016/j.ijgo.2010.01.025. PMID 20362288.
Altman D, Falconer C, Cnattingius S, Granath F (2008). "Pelvic organ prolapse surgery following hysterectomy on benign indications". American Journal of Obstetrics and Gynecology. 198 (5): 572.e1–572.e6. doi:10.1016/j.ajog.2008.01.012. PMID 18355787.
Wiseman DM (2008). "Disorders of adhesions or adhesion-related disorder: monolithic entities or part of something bigger—CAPPS?" (PDF). Semin. Reprod Med. 26 (4): 356–68. CiteSeerX 10.1.1.628.2706. doi:10.1055/s-0028-1082394. PMID 18756413.
Barmparas G, Branco BC, Schnüriger B, Lam L, Inaba K, Demetriades D (October 2010). "The incidence and risk factors of post-laparotomy adhesive small bowel obstruction". J. Gastrointest. Surg. 14 (10): 1619–28. doi:10.1007/s11605-010-1189-8. PMID 20352368.
Duff, Patrick (2009). "Diagnosis and Management of Postoperative Infection". The Global Library of Women's Medicine. doi:10.3843/GLOWM.10032. ISSN 1756-2228.
Hoffman B (2012). Williams gynecology, 2nd edition. New York: McGraw-Hill Medical. p. 65. ISBN 978-0071716727.
Altman D, Yin L, Johansson A, Lundholm C, Grönberg H (2010). "Risk of Renal Cell Carcinoma After Hysterectomy". Archives of Internal Medicine. 170 (22): 2011–2016. doi:10.1001/archinternmed.2010.425. PMID 21149759.
Gago-Dominguez M, Castelao JE, Yuan JM, Ross RK, Yu MC (1999). "Increased risk of renal cell carcinoma subsequent to hysterectomy". Cancer Epidemiology, Biomarkers & Prevention. 8 (11): 999–1003. PMID 10566555.
Zucchetto A, Talamini R, Dal Maso L, Negri E, Polesel J, Ramazzotti V, Montella M, Canzonieri V, Serraino D, La Vecchia C, Franceschi S (2008). "Reproductive, menstrual, and other hormone-related factors and risk of renal cell cancer". International Journal of Cancer. 123 (9): 2213–2216. doi:10.1002/ijc.23750. PMID 18711701.
Cocks, P. S. (1980). "Early ectopic pregnancy after vaginal hysterectomy two case reports". BJOG: An International Journal of Obstetrics and Gynaecology. 87 (5): 363–365. doi:10.1111/j.1471-0528.1980.tb04559.x.
Quiróz-Guadarrama CD, Martínez-Ordaz JL, Rojano-Rodríguez ME, Beristain-Hernández JL, Moreno-Portillo M (Jun 2013). "[Vaginal evisceration. Report of a case and a literature review]". Ginecol Obstet Mex. 81 (6): 349–52. PMID 23837301.
Jelovsek JE, Maher C, Barber MD (March 2007). "Pelvic organ prolapse". Lancet. 369 (9566): 1027–d38. doi:10.1016/s0140-6736(07)60462-0. PMID 17382829.
Milsom I (2007). "The levonorgestrel-releasing intrauterine system as an alternative to hysterectomy in peri-menopausal women". Contraception. 75 (6): S152–S154. doi:10.1016/j.contraception.2007.01.003. PMID 17531608.
Pesmen C (July 27, 2007). "5 operations you don't want to get – and what to do instead". CNN.
Zapata LB, Whiteman MK, Tepper NK, Jamieson DJ, Marchbanks PA, Curtis KM (2010). "Intrauterine device use among women with uterine fibroids: a systematic review☆". Contraception. 82 (1): 41–55. doi:10.1016/j.contraception.2010.02.011. PMID 20682142.
Parker, William H. and Parker, Rachel L. (2002) "A Gynecologist's Second Opinion: The Questions & Answers You Need to Take Charge of Your Health," Plume; Rev ed., 89–92, 105–150.
Gupta JK, Sinha A, Lumsden MA, Hickey M (December 2014). "Uterine artery embolization for symptomatic uterine fibroids". The Cochrane Database of Systematic Reviews (12): CD005073. doi:10.1002/14651858.CD005073.pub4. PMID 25541260.
Frederick R. Jelovsek, "Having Prolapse, Cystocele and Rectocele Fixed Without Hysterectomy"
encyclopedia.com > Wertheim's hysterectomy Citing: "Wertheim's hysterectomy." A Dictionary of Nursing. 2008. Encyclopedia.com. (October 13, 2010).
Lethaby A, Mukhopadhyay A, Naik R (2012). Lethaby A (ed.). "Total versus subtotal hysterectomy for benign gynaecological conditions". Cochrane Database Syst Rev. 4 (4): CD004993. doi:10.1002/14651858.CD004993.pub3. PMID 22513925.
Thakar R, Ayers S, Clarkson P, Stanton S, Manyonda I (2002). "Outcomes after Total versus Subtotal abdominal hysterectomy". N Engl J Med. 347 (17): 1318–25. doi:10.1056/NEJMoa013336. PMID 12397189.
American Academy of Family Physicians (April 2012). "Five Things Physicians and Patients Should Question" (PDF). Choosing Wisely: An Initiative of the ABIM Foundation. American Academy of Family Physicians. Archived from the original (PDF) on June 24, 2012. Retrieved August 14, 2012.
Consumer Reports; American Academy of Family Physicians (May 2012). "Pap tests: When you need them—and when you don't" (PDF). Choosing Wisely: An Initiative of the ABIM Foundation. Consumer Reports. Retrieved August 17, 2012.
http://www.oxfordwomenshealth.co ... ectomy-then-and-now
Thomas B, Magos A (2011). "Subtotal hysterectomy and myomectomy – Vaginally". Best Practice & Research Clinical Obstetrics & Gynaecology. 25 (2): 133–152. doi:10.1016/j.bpobgyn.2010.11.003. PMID 21185235.
Sheth SS, Paghdiwalla KP, Hajari AR (2011). "Vaginal route: A gynaecological route for much more than hysterectomy". Best Practice & Research Clinical Obstetrics & Gynaecology. 25 (2): 115–132. doi:10.1016/j.bpobgyn.2010.12.005. PMID 21349773.
"Surgery - Foundation for Women's Cancer". Foundation for Women's Cancer. Retrieved 2018-11-07.
Cronin B, Sung VW, Matteson KA (April 2012). "Vaginal cuff dehiscence: risk factors and management". American Journal of Obstetrics and Gynecology. 206 (4): 284–8. doi:10.1016/j.ajog.2011.08.026. PMC 3319233. PMID 21974989.
Ahluwalia PK (August 1996). "Total Laparoscopic Hysterectomy". The Journal of the American Association of Gynecologic Laparoscopists. 3 (4, Supplement): S1–2. doi:10.1016/S1074-3804(96)80129-0. PMID 9074073.
Lii SJ, Becker SF, Danilyants NE, MacKoul PJ (2010). "A Novel Approach to Total Laparoscopic Hysterectomy Using Only Two 5mm Ports: Initial Clinical Experience". Journal of Minimally Invasive Gynecology. 17 (6): S87. doi:10.1016/j.jmig.2010.08.381.
Moawad G, Robinson JK (2012). "Dual Port Hysterectomy: A Novel Technique and Initial Experience". Journal of Minimally Invasive Gynecology. 19 (6): S86. doi:10.1016/j.jmig.2012.08.620.
"Robotic surgery: MedlinePlus Medical Encyclopedia". medlineplus.gov.
Aarts JW, Nieboer TE, Johnson N, Tavender E, Garry R, Mol BW, Kluivers KB (August 2015). "Surgical approach to hysterectomy for benign gynaecological disease". The Cochrane Database of Systematic Reviews (8): CD003677. doi:10.1002/14651858.CD003677.pub5. PMID 26264829.
Stovall TG, Summitt RL (1996). "Laparoscopic Hysterectomy – is There a Benefit?". New England Journal of Medicine. 335 (7): 512–513. doi:10.1056/NEJM199608153350712. PMID 8672159.
"Laparoscopic Hysterectomy and Health Care in America – Finding the Balance Between Costs and Outcomes". Archived from the original on 2010-07-17. Retrieved 2010-01-24.
Debodinance P (2001). "Hysterectomy for benign lesions in the north of France: epidemiology and postoperative events". Journal de Gynecologie, Obstetrique et Biologie de la Reproduction. 30 (2): 151–9. PMID 11319467.
Garry R, Fountain J, Mason S, Hawe J, Napp V, Abbott J, Clayton R, Phillips G, Whittaker M, Lilford R, Bridgman S, Brown J (2004). "The eVALuate study: two parallel randomised trials, one comparing laparoscopic with abdominal hysterectomy, the other comparing laparoscopic with vaginal hysterectomy". BMJ (Clinical Research Ed.). 328 (7432): 129–0. doi:10.1136/bmj.37984.623889.F6. PMC 314503. PMID 14711749.
Boosz A, Haeberle L, Renner SP, Thiel FC, Mehlhorn G, Beckmann MW, Mueller A (2014). "Comparison of reoperation rates, perioperative outcomes in women with endometrial cancer when the standard of care shifts from open surgery to laparoscopy". Arch Gynecol Obstet. 290 (6): 1215–1220. doi:10.1007/s00404-014-3347-9. PMID 25009071.
Seidman MA, Oduyebo T, Muto MG, Crum CP, Nucci MR, Quade BJ (2012). Sullivan DJ (ed.). "Peritoneal Dissemination Complicating Morcellation of Uterine Mesenchymal Neoplasms". PLoS ONE. 7 (11): e50058. Bibcode:2012PLoSO...750058S. doi:10.1371/journal.pone.0050058. PMC 3506532. PMID 23189178.
Cucinella G, Granese R, Calagna G, Somigliana E, Perino A (2011). "Parasitic myomas after laparoscopic surgery: An emerging complication in the use of morcellator? Description of four cases". Fertility and Sterility. 96 (2): e90–e96. doi:10.1016/j.fertnstert.2011.05.095. PMID 21719004.
Health, Center for Devices and Radiological. "Safety Communications – UPDATED Laparoscopic Uterine Power Morcellation in Hysterectomy and Myomectomy: FDA Safety Communication". www.fda.gov. Retrieved 2017-01-10.
Liu H, Lawrie TA, Lu D, Song H, Wang L, Shi G (December 2014). "Robot-assisted surgery in gynaecology". The Cochrane Database of Systematic Reviews (12): CD011422. doi:10.1002/14651858.CD011422. PMID 25493418.
Wright JD, Ananth CV, Lewin SN, Burke WM, Lu YS, Neugut AI, Herzog TJ, Hershman DL (2013). "Robotically Assisted vs Laparoscopic Hysterectomy Among Women with Benign Gynecologic Disease<alt-title>Prevalence of Robotically Assisted Hysterectomy</alt-title>" (PDF). JAMA. 309 (7): 689–698. doi:10.1001/jama.2013.186. PMID 23423414.
Weinberg L, Rao S, Escobar PF (2011). "Robotic Surgery in Gynecology: An Updated Systematic Review". Obstetrics and Gynecology International. 2011: 1–29. doi:10.1155/2011/852061. PMC 3236390. PMID 22190948.
Soto E, Lo Y, Friedman K, Soto C, Nezhat F, Chuang L, Gretz H (2011). "Total laparoscopic hysterectomy versus da Vinci robotic hysterectomy: Is using the robot beneficial?". Journal of Gynecologic Oncology. 22 (4): 253–259. doi:10.3802/jgo.2011.22.4.253. PMC 3254844. PMID 22247802.
Sarlos D, Kots LA (2011). "Robotic versus laparoscopic hysterectomy". Current Opinion in Obstetrics and Gynecology. 23 (4): 283–288. doi:10.1097/GCO.0b013e328348a26e. PMID 21666467.
Ridgeway BM, Buechel M, Nutter B, Falcone T (December 2015). "Minimally Invasive Hysterectomy: An Analysis of Different Techniques". Clinical Obstetrics and Gynecology. 58 (4): 732–9. doi:10.1097/GRF.0000000000000149. PMID 26457851.
Schiavone MB, Kuo EC, Naumann RW, Burke WM, Lewin SN, Neugut AI, Hershman DL, Herzog TJ, Wright JD (September 2012). "The commercialization of robotic surgery: unsubstantiated marketing of gynecologic surgery by hospitals". American Journal of Obstetrics and Gynecology. 207 (3): 174.e1–7. doi:10.1016/j.ajog.2012.06.050. PMID 22835493.
Blikkendaal MD, Schepers EM, van Zwet EW, Twijnstra AR, Jansen FW (October 2015). "Hysterectomy in very obese and morbidly obese patients: a systematic review with cumulative analysis of comparative studies". Archives of Gynecology and Obstetrics. 292 (4): 723–38. doi:10.1007/s00404-015-3680-7. PMC 4560773. PMID 25773357.
King CR, Giles D (September 2016). "Total Laparoscopic Hysterectomy and Laparoscopic-Assisted Vaginal Hysterectomy". Obstetrics and Gynecology Clinics of North America. 43 (3): 463–78. doi:10.1016/j.ogc.2016.04.005. PMID 27521879.
Nesbitt-Hawes EM, Maley PE, Won HR, Law KS, Zhang CS, Lyons SD, Ledger W, Abbott JA (2013). "Laparoscopic subtotal hysterectomy: evidence and techniques". Journal of Minimally Invasive Gynecology. 20 (4): 424–34. doi:10.1016/j.jmig.2013.01.009. PMID 23510954.
Lethaby A, Mukhopadhyay A, Naik R (April 2012). "Total versus subtotal hysterectomy for benign gynaecological conditions". The Cochrane Database of Systematic Reviews. 4 (4): CD004993. doi:10.1002/14651858.CD004993.pub3. PMID 22513925.
"Hysterectomy rates falling: report". CBC News. 2010-05-27. Retrieved 2010-05-28.
"Hysterectomy". National Women’s Health Information Center. 2006-07-01. Archived from the original on February 25, 2004. Retrieved 2007-06-07.
"1988 article by the New York Times".
Khastgir G, Studd J (1998). Hysterectomy and HRT. Taylor & Francis. p. 3. ISBN 978-1-85317-408-7.
Wolfrum C (1 June 2008). "Vorschnelle Schnitte". Apotheken Umschau. Baierbrunn: Wort & Bild Verlag.
Müller A, Thiel FC, Renner SP, Winkler M, Häberle L, Beckmann MW (May 2010). "Hysterectomy-a comparison of approaches". Deutsches Ärzteblatt International. 107 (20): 353–9. doi:10.3238/arztebl.2010.0353. PMC 2883234. PMID 20539807.
Mettler L, Ahmed-Ebbiary N, Schollmeyer T (2005). "Laparoscopic hysterectomy: challenges and limitations". Minimally Invasive Therapy & Allied Technologies. 14 (3): 145–59. doi:10.1080/13645700510034010. PMID 16754157.
Jäger C, Sauer G, Kreienberg R (2007). "Die laparoskopisch assistierte vaginale Hysterektomie – Sinn oder Unsinn?". Geburtshilfe und Frauenheilkunde. 67 (6): 628–632. doi:10.1055/s-2007-965243.
Gimbel H, Settnes A, Tabor A (March 2001). "Hysterectomy on benign indication in Denmark 1988–1998. A register based trend analysis". Acta Obstetricia et Gynecologica Scandinavica. 80 (3): 267–72. doi:10.1080/j.1600-0412.2001.080003267.x. PMID 11207494. |