急性冠状动脉综合征(ACS)是一种综合征(一组症状和体征),由于冠状动脉血流减少,使得部分心肌无法正常运作或死亡[1]。最常见的症状是胸痛,常放射到左肩[2]或下颌角,压痛,中枢性,伴有恶心和出汗。许多急性冠状动脉综合征患者出现胸痛以外的症状,尤其是女性,老年患者和糖尿病患者[3]。
急性冠状动脉综合征通常与三种临床表现相关,根据心电图(ECG)的外观命名:[4] ST段抬高心肌梗死(STEMI,30%),非ST段抬高心肌梗死(NSTEMI,25%),或不稳定型心绞痛(38%)。[5]关于哪种形式的心肌梗死(MI)归类为急性冠状动脉综合征,可能存在一些差异。[6]
ACS应与稳定性心绞痛区分开来,稳定性心绞痛在身体活动或压力期间发展并在休息时消退。与稳定性心绞痛相反,不稳定性心绞痛突然发生,通常在休息或使用最少的劳累,或者比个体先前的心绞痛(“渐强性心绞痛”)更少的劳累程度。新发心绞痛也被认为是不稳定性心绞痛,因为它表明冠状动脉出现了新的问题。
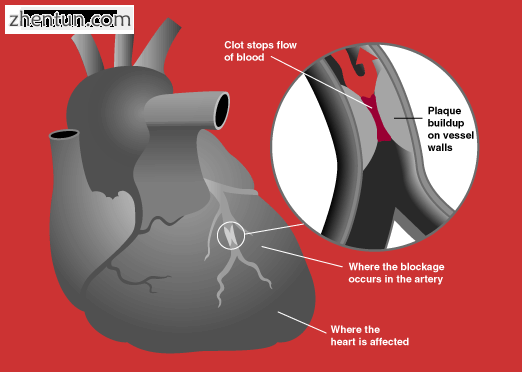
阻塞冠状动脉
目录
1 症状和体征
2 病理生理学
3 诊断
3.1 心电图
3.2 成像和血液检查
3.3 预测分数
4 防治
5 治疗
5.1 STEMI
5.2 NSTEMI和NSTE-ACS
6 预后
6.1 TIMI得分
6.2 全球急性冠脉事件登记(GRACE)评分
6.3 Killip课程
6.4 用于诊断的生物标志物
6.5 风险确定的生物标志物
6.6 入院日
7 参考
体征和症状
严重降低心脏血流量的主要症状是胸痛,胸部周围或上方的紧绷感(通常但不总是)向左臂和下颌的左角辐射。这可能与发汗(出汗),恶心和呕吐以及呼吸短促有关。在许多情况下,感觉是“非典型的”,疼痛以不同的方式经历或甚至完全不存在(这在女性患者和糖尿病患者中更可能发生)。有些人可能会报告心悸,焦虑或即将到来的厄运(angor animi)和一种患有急性病的感觉。作为压力的胸部不适的描述在辅助诊断方面几乎没有用处,因为它不是ACS特有的。[7]
虽然ACS通常与冠状动脉血栓形成有关,但它也可能与可卡因的使用有关。[8]具有心源性(心绞痛)特征的胸痛也可由于严重的贫血,缓慢或心动过速(心率过慢或快速),低血压或高血压,严重的主动脉瓣狭窄(开始时瓣膜变窄)引起(主动脉),肺动脉高压和许多其他疾病。[9]
病理生理学
在患有ACS的患者中,与动脉粥样硬化侵蚀(30%)相比,最常见的是动脉粥样硬化破裂60%,从而导致阻塞冠状动脉的血栓形成。斑块破裂导致ST段抬高心肌梗死(STEMI)60%,而STEMI斑块侵蚀占30%,反之亦然,非ST段抬高心肌梗死(NSTEMI)。在斑块破裂中,斑块的含量富含脂质,胶原蛋白较差,具有丰富的炎症,其以巨噬细胞为主,并且覆盖有薄的纤维帽。同时,在斑块侵蚀中,斑块富含细胞外基质,蛋白多糖,糖胺聚糖,但没有纤维帽,没有炎症细胞,也没有大的脂质核心。在冠状动脉未被阻塞后,由于在整个身体中传播炎症介质,存在再灌注损伤的风险。关于亲环蛋白D在减少再灌注损伤中的作用的研究仍在进行中。[10]
诊断
![Classification of acute coronary syndromes.[11].jpg Classification of acute coronary syndromes.[11].jpg](data/attachment/forum/201908/01/200920k98pe9xhyeeqy3px.jpg)
急性冠状动脉综合征的分类。[11]
心电图
在急性胸痛的情况下,心电图是最可靠区分各种原因的调查。[12]心电图应尽早完成,包括尽可能在救护车内进行。[13]如果这表明急性心脏损伤(ST段抬高,新的左束支传导阻滞),立即指示以血管成形术或血栓溶解形式治疗心脏病(见下文)。在没有这种变化的情况下,不可能立即区分不稳定型心绞痛和NSTEMI。
成像和血液检查
由于它只是胸痛的许多潜在原因之一,患者通常在急诊室进行多项检查,如胸部X光检查,血液检查(包括心肌标记物,如肌钙蛋白I或T,和H) -FABP和/或D-二聚体(如果怀疑肺栓塞)和遥测(监测心律)。
肌钙蛋白水平(低于5纳克/升)与低TIMI评分相结合可以帮助预测心肌梗死可能性较低的患者,并将其从急诊室安全地排出。[10]冠状动脉CT血管造影结合肌钙蛋白水平也有助于对那些易患ACS的患者进行分类。氟化物正电子发射断层扫描也有助于识别具有高风险,富含脂质的冠状动脉斑块[10]。
预测分数
ACI-TIPI评分可用于辅助诊断;使用入院记录中的七个变量,该分数粗略预测哪些患者可能患有心肌缺血。[14]例如,根据一项随机对照试验,患有急性冠状动脉综合征的患有急性冠状动脉综合征的胸痛的男性患有急性冠状动脉综合征的风险高于女性[15]。在这项研究中,敏感性为65.2%,特异性为44%。这项特殊研究的急性冠状动脉综合征患病率为8.4%,这意味着胸痛和冠状动脉综合征患者的阳性预测值为9.6%,阴性预测值为93.2%(点击此处调整患者的这些结果)急性冠状动脉综合征的风险更高或更低)。
在第二项队列研究中,运动心电图同样被发现是随访时急性冠状动脉综合征的不良预测因子[16]。在随访6年时发生冠状动脉事件的患者中,47%在研究开始时具有阴性ECG。平均随访2.21年,受试者工作特征曲线给静息心电图得分为0.72,运动心电图得分为0.74。
ACS的诊断不仅有预测评分,还有预后。最值得注意的是,GRACE ACS风险和死亡率评分有助于诊断,并根据该评分预测给定患者的死亡率。它在评分系统中考虑了临床(血压,心率,EKG发现)和病史。[17]
预防
急性冠状动脉综合征通常反映动脉粥样硬化对冠状动脉的一定程度的损害。动脉粥样硬化的一级预防是控制风险因素:健康饮食,运动,治疗高血压和糖尿病,避免吸烟和控制胆固醇水平;对于具有显著危险因素的患者,阿司匹林已被证明可降低心血管事件的风险。在心肌梗塞中讨论了二级预防。
2006年3月苏格兰在所有封闭的公共场所禁止吸烟后,急性冠状动脉综合征住院率降低了17%。 67%的减少发生在非吸烟者身上。[18]
治疗
主要文章:急性冠状动脉综合征的管理
假定ACS的人通常接受阿司匹林,氯吡格雷或替卡格雷,硝酸甘油治疗,如果胸部不适仍持续使用吗啡[19]。其他镇痛药如氧化亚氮的益处不明。[19]对于那些在心电图上有新的ST段抬高或新的左束支传导阻滞的人,建议进行血管造影。[1]除非人体氧含量低,否则额外的氧气似乎没有用。[20]
STEMI
如果ECG确认提示心肌梗塞的变化(特定导联中的ST升高,新的左束支传导阻滞或真正的后部MI模式),可以施用溶栓剂或可以进行原发性冠状动脉血管成形术。在前者中,注射药物以刺激纤维蛋白溶解,破坏阻塞冠状动脉的血栓。在后者中,柔性导管经过股动脉或桡动脉并前进到心脏以识别冠状动脉中的阻塞。当发现闭塞时,如果认为病变(称为罪犯病变)被认为导致心肌损伤,则可以通过血管成形术机械地进行干预,并且通常进行支架展开。数据表明,快速分诊,转移和治疗至关重要。[21]根据美国心脏病学会(ACC)指南,门到针血栓溶解给药的时间范围应在30分钟内,而门到球囊的经皮冠状动脉介入治疗(PCI)时间应小于90分钟。根据病例对照研究,发现与PCI相比,STEMI患者在ACC指南中更有可能进行溶栓治疗。[22]
NSTEMI和NSTE-ACS
如果ECG未显示典型变化,则应用术语“非ST段抬高ACS”。患者可能仍然患有“非ST段抬高心肌梗死”(NSTEMI)。因此,对不稳定性心绞痛和急性冠状动脉综合征的公认管理是经验性治疗阿司匹林,第二种血小板抑制剂,如氯吡格雷,普拉格雷或替卡格雷,肝素(通常是低分子量肝素),静脉注射硝酸甘油和阿片类药物,如果疼痛持续存在。被称为fondaparinux的肝素样药物似乎比依诺肝素更好。[23]
通常在疼痛发作后12小时对心肌肌钙蛋白进行血液测试。如果这是积极的,冠状动脉造影通常是紧急进行的,因为这可以预测不久的将来心脏病发作。如果肌钙蛋白为阴性,可能需要进行跑台运动试验或铊闪烁图。
如果心电图上没有ST段抬高的证据,则延迟紧急血管成形术直到第二天早上并不逊色于此。[24]在ACS后的前14天使用他汀类药物可降低进一步ACS的风险。[25]
在一项比较NSTEMI和STEMI的队列研究中,与STEMI患者相比,NSTEMI患者在PCI后一年内死亡风险相似(3.4%对4.4%)。[26]然而,NSTEMI在一年内具有明显更多的“主要心脏事件”(死亡,心肌梗塞,致残性卒中或需要血运重建)(24.0%对16.6%)。
可卡因相关的ACS应该以类似于其他急性冠状动脉综合征患者的方式进行管理,但不应使用β受体阻滞剂,应尽早给予苯二氮卓类药物。[27]
预测
TIMI得分
TIMI风险评分可以识别非ST段抬高MI ACS中的高风险患者[28],并且已经过独立验证。[29] [30]
全球急性冠脉事件登记处(GRACE)得分
根据102,341名患者的全球登记,GRACE评分估计心脏病发作后的住院,6个月,1年和3年死亡风险。 GRACE得分2.0计算器。[17]
Killip分类
Killip分类包括4个基于临床症状的类别。它预测了心肌梗死后30天的死亡率。[31]
用于诊断的生物标志物
诊断标志物的目的是识别ACS患者,即使没有心肌损伤的证据。
缺血修饰白蛋白(IMA) - 在缺血的情况下 - 白蛋白经历构象变化并丧失其结合过渡金属(铜或钴)的能力。 IMA可用于评估缺血中修饰白蛋白的比例。其用途仅限于排除缺血而不是缺血发生的诊断测试。
髓过氧化物酶(MPO) - 循环MPO(一种白细胞酶)的水平在ACS后早期升高并且可以用作该病症的早期标志物。
糖原磷酸化酶同工酶BB-(GPBB)是心肌缺血的早期标志物,并且是糖原磷酸化酶的三种同工酶之一。
肌钙蛋白是ACS的晚期心脏标志物
用于风险确定的生物标志物
预后标志物的目的是反映ACS的病理生理学的不同组成部分。例如:
利钠肽 - B型利钠肽(BNP)和N末端Pro BNP均可用于预测ACS后死亡和心力衰竭的风险。
单核细胞化学吸引蛋白(MCP)-1 - 已在许多研究中显示,以确定ACS后不良后果风险较高的患者。
入院日
研究表明,对于ACS患者,周末入院与较高的死亡率和较低的侵入性心脏手术利用率相关,并且那些接受过这些干预的患者死亡率和并发症的发生率高于其工作日对应物。 这些数据可能得出结论,诊断/介入手术的获取可能取决于入院当天,这可能会影响死亡率。[32] [33] 这种现象被描述为周末效应。
另见:
Allergic acute coronary syndrome (Kounis syndrome)
参考:
Amsterdam, E. A.; Wenger, N. K.; Brindis, R. G.; Casey, D. E.; Ganiats, T. G.; Holmes, D. R.; Jaffe, A. S.; Jneid, H.; Kelly, R. F.; Kontos, M. C.; Levine, G. N.; Liebson, P. R.; Mukherjee, D.; Peterson, E. D.; Sabatine, M. S.; Smalling, R. W.; Zieman, S. J. (23 September 2014). "2014 AHA/ACC Guideline for the Management of Patients With Non-ST-Elevation Acute Coronary Syndromes: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines". Circulation. 130 (25): e344–e426. doi:10.1161/CIR.0000000000000134. PMID 25249585.
Goodacre S, Pett P, Arnold J, Chawla A, Hollingsworth J, Roe D, Crowder S, Mann C, Pitcher D, Brett C (November 2009). "Clinical diagnosis of acute coronary syndrome in patients with chest pain and a normal or non-diagnostic electrocardiogram". Emergency Medicine Journal. 26 (12): 866–870. doi:10.1136/emj.2008.064428. PMID 19934131. Archived from the original on 2017-04-05.
Canto JG, Shlipak MG, Rogers WJ (June 2000). "Prevalence, Clinical Characteristics, and Mortality among Patients with Acute Myocardial Infarction Presenting Without Chest Pain". JAMA. 283 (24): 3223–3229, vi. doi:10.1001/jama.283.24.3223. PMID 10866870.
Grech ED, Ramsdale DR (June 2003). "Acute coronary syndrome: unstable angina and non-ST segment elevation myocardial infarction". BMJ. 326 (7401): 1259–61. doi:10.1136/bmj.326.7401.1259. PMC 1126130. PMID 12791748.
Torres M, Moayedi S (May 2007). "Evaluation of the acutely dyspneic elderly patient". Clin. Geriatr. Med. 23 (2): 307–25, vi. doi:10.1016/j.cger.2007.01.007. PMID 17462519.
"Dorlands Medical Dictionary:acute coronary syndrome". Archived from the original on 2009-09-07.
Woo KM, Schneider JI (November 2009). "High-risk chief complaints I: chest pain--the big three". Emerg. Med. Clin. North Am. 27 (4): 685–712, x. doi:10.1016/j.emc.2009.07.007. PMID 19932401.
Achar SA, Kundu S, Norcross WA (2005). "Diagnosis of acute coronary syndrome". Am Fam Physician. 72 (1): 119–26. PMID 16035692. Archived from the original on 2007-10-09.
"Chest Pain in the Emergency Department: Differential Diagnosis". The Cardiology Advisor. 2019-01-20. Retrieved 2019-07-25.
Eisen, Alon; Giugliano, Robert P; Braunwald, Eugene (20 July 2016). "Updates on acute coronary syndrome: A review". JAMA Cardiology. 1 (16): 718–730. doi:10.1001/jamacardio.2016.2049. PMID 27438381.
Alpert JS, Thygesen K, Antman E, Bassand JP (2000). "Myocardial infarction redefined--a consensus document of The Joint European Society of Cardiology/American College of Cardiology Committee for the redefinition of myocardial infarction". J Am Coll Cardiol. 36 (3): 959–69. doi:10.1016/S0735-1097(00)00804-4. PMID 10987628.
Chun AA, McGee SR (2004). "Bedside diagnosis of coronary artery disease: a systematic review". Am. J. Med. 117 (5): 334–43. doi:10.1016/j.amjmed.2004.03.021. PMID 15336583.
Neumar, RW; Shuster, M; Callaway, CW; Gent, LM; Atkins, DL; Bhanji, F; Brooks, SC; de Caen, AR; Donnino, MW; Ferrer, JM; Kleinman, ME; Kronick, SL; Lavonas, EJ; Link, MS; Mancini, ME; Morrison, LJ; O'Connor, RE; Samson, RA; Schexnayder, SM; Singletary, EM; Sinz, EH; Travers, AH; Wyckoff, MH; Hazinski, MF (3 November 2015). "Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 132 (18 Suppl 2): S315–67. doi:10.1161/cir.0000000000000252. PMID 26472989.
Selker HP, Griffith JL, D'Agostino RB (1991). "A tool for judging coronary care unit admission appropriateness, valid for both real-time and retrospective use. A time-insensitive predictive instrument (TIPI) for acute cardiac ischemia: a multicenter study". Medical Care. 29 (7): 610–27. doi:10.1097/00005650-199107000-00002. PMID 2072767.
Goodacre, S; Pett, P; Arnold, J; Chawla, A; Hollingsworth, J; Roe, D; Crowder, S; Mann, C; Pitcher, D; Brett, C (2009). "Clinical diagnosis of acute coronary syndrome in patients with chest pain and a normal or non-diagnostic electrocardiogram". Emergency Medicine Journal. 26 (12): 866–70. doi:10.1136/emj.2008.064428. PMID 19934131.
Sekhri, N; Feder, GS; Junghans, C; Eldridge, S; Umaipalan, A; Madhu, R; Hemingway, H; Timmis, AD (2008). "Incremental prognostic value of the exercise electrocardiogram in the initial assessment of patients with suspected angina: cohort study". BMJ (Clinical Research Ed.). 337: a2240. doi:10.1136/bmj.a2240. PMC 2583389. PMID 19008264.
Fox KA, Dabbous OH, Goldberg RJ, Pieper KS, Eagle KA, Van de Werf F, Avezum A, Goodman SG, Flather MD, Anderson FA Jr, Granger CB (2006). "Prediction of risk of death and myocardial infarction in the six months after presentation with acute coronary syndrome: prospective multinational observational study (GRACE)". BMJ. 333 (7578): 1091. doi:10.1136/bmj.38985.646481.55. PMC 1661748. PMID 17032691.
Pell JP, Haw S, Cobbe S, et al. (2008). "Smoke-free Legislation and Hospitalizations for Acute Coronary Syndrome". New England Journal of Medicine. 359 (5): 482–91. doi:10.1056/NEJMsa0706740. hdl:1893/16659. PMID 18669427.
O'Connor RE, Brady W, Brooks SC, et al. (November 2010). "Part 10: acute coronary syndromes: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 122 (18 Suppl 3): S787–817. doi:10.1161/CIRCULATIONAHA.110.971028. PMID 20956226.
Neumar, RW; Shuster, M; Callaway, CW; Gent, LM; Atkins, DL; Bhanji, F; Brooks, SC; de Caen, AR; Donnino, MW; Ferrer, JM; Kleinman, ME; Kronick, SL; Lavonas, EJ; Link, MS; Mancini, ME; Morrison, LJ; O'Connor, RE; Samson, RA; Schexnayder, SM; Singletary, EM; Sinz, EH; Travers, AH; Wyckoff, MH; Hazinski, MF (3 November 2015). "Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 132 (18 Suppl 2): S315–67. doi:10.1161/cir.0000000000000252. PMID 26472989.
Blankenship JC, Skelding KA (2008). "Rapid Triage, Transfer, and Treatment with Percutaneous Coronary Intervention for Patients with ST-Segment Elevation Myocardial Infarction". Acute Coronary Syndromes. 9 (2): 59–65. Archived from the original on 2011-07-15.
Janda, SP; Tan, N (2009). "Thrombolysis versus primary percutaneous coronary intervention for ST elevation myocardial infarctions at Chilliwack General Hospital". The Canadian Journal of Cardiology. 25 (11): e382–4. doi:10.1016/S0828-282X(09)70165-5. PMC 2776568. PMID 19898701.
Bundhun, PK; Shaik, M; Yuan, J (8 May 2017). "Choosing between Enoxaparin and Fondaparinux for the management of patients with acute coronary syndrome: A systematic review and meta-analysis". BMC Cardiovascular Disorders. 17 (1): 116. doi:10.1186/s12872-017-0552-z. PMC 5422952. PMID 28482804.
Montalescot G, Cayla G, Collet JP, Elhadad S, Beygui F, Le Breton H, et al. (2009). "Immediate vs delayed intervention for acute coronary syndromes: a randomized clinical trial". JAMA. 302 (9): 947–54. doi:10.1001/jama.2009.1267. PMID 19724041.
Vale, N; Nordmann, AJ; Schwartz, GG; de Lemos, J; Colivicchi, F; den Hartog, F; Ostadal, P; Macin, SM; Liem, AH; Mills, EJ; Bhatnagar, N; Bucher, HC; Briel, M (Sep 1, 2014). "Statins for acute coronary syndrome". The Cochrane Database of Systematic Reviews. 9 (9): CD006870. doi:10.1002/14651858.CD006870.pub3. PMID 25178118.
Cox, D. A.; Stone, G. W.; Grines, C. L.; Stuckey, T.; Zimetbaum, P. J.; Tcheng, J. E.; Turco, M.; Garcia, E.; Guagliumi, G.; Iwaoka, R. S.; Mehran, R.; O'Neill, W. W.; Lansky, A. J.; Griffin, J. J.; Cadillac, I. (2006). "Comparative Early and Late Outcomes After Primary Percutaneous Coronary Intervention in ST-Segment Elevation and Non–ST-Segment Elevation Acute Myocardial Infarction (from the CADILLAC Trial)". The American Journal of Cardiology. 98 (3): 331–337. doi:10.1016/j.amjcard.2006.01.102. PMID 16860018.
McCord J, Jneid H, Hollander JE, et al. (April 2008). "Management of cocaine-associated chest pain and myocardial infarction: a scientific statement from the American Heart Association Acute Cardiac Care Committee of the Council on Clinical Cardiology". Circulation. 117 (14): 1897–907. doi:10.1161/CIRCULATIONAHA.107.188950. PMID 18347214.
Antman EM, Cohen M, Bernink PJ, et al. (2000). "The TIMI risk score for unstable angina/non-ST elevation MI: A method for prognostication and therapeutic decision making". JAMA. 284 (7): 835–42. doi:10.1001/jama.284.7.835. PMID 10938172.
Pollack CV, Sites FD, Shofer FS, Sease KL, Hollander JE (2006). "Application of the TIMI risk score for unstable angina and non-ST elevation acute coronary syndrome to an unselected emergency department chest pain population". Academic Emergency Medicine. 13 (1): 13–8. doi:10.1197/j.aem.2005.06.031. PMID 16365321.
Chase M, Robey JL, Zogby KE, Sease KL, Shofer FS, Hollander JE (2006). "Prospective validation of the Thrombolysis in Myocardial Infarction Risk Score in the emergency department chest pain population". Annals of Emergency Medicine. 48 (3): 252–9. doi:10.1016/j.annemergmed.2006.01.032. PMID 16934646.
Killip, Thomas; Kimball, John T. (1967). "Treatment of myocardial infarction in a coronary care unit". The American Journal of Cardiology. 20 (4): 457–464. doi:10.1016/0002-9149(67)90023-9. PMID 6059183.
Khoshchehreh M, Groves EM, Tehrani D, Amin A, Patel PM, Malik S (2016). "Changes in mortality on weekend versus weekday admissions for Acute Coronary Syndrome in the United States over the past decade". Int J Cardiol. 210: 164–172. doi:10.1016/j.ijcard.2016.02.087. PMC 4801736. PMID 26950171.
Kostis W.J.; Demissie K.; Marcella S.W.; Shao Y.-H.; Wilson A.C.; Moreyra A.E. (2007). "Weekend versus weekday admission and mortality from myocardial infarction". N Engl J Med. 356 (11): 1099–1109. doi:10.1056/nejmoa063355. PMID 17360988. |